Informaciones Psiquiátricas - Primer trimestre 2002. Número 167
Epidemiología de la depresión en el anciano
Joan Vilalta Franch
Jefe clínico de la Xarxa de Salut Mental. Colaborador de la Unidad
de valoración de memoria y demencias del Hospital de Santa Caterina.
IAS. Girona.
Hospital Psiquiátrico. Salt. Girona
Recepción: 18-02-02 / Aceptación: 25-03-02
INTRODUCCIÓN
El incremento de personas de edad avanzada en los países desarrollados ha concentrado el interés de los trastornos mentales en este grupo de edad, especialmente los que comportan un grave deterioro en la calidad de vida y requieren una desproporcionada utilización de servicios de salud y sociales, como es el caso de la depresión.
El trastorno psiquiátrico más frecuente entre la población geriátrica es la depresión y puede comportar graves consecuencias tales como deterioro funcional, pérdida de calidad de vida e incremento de la mortalidad global (Burvill y may, 1994) y suicidio en particular (Conwell y cols., 1996). En la actualidad, la depresión es la cuarta causa de incapacidad en el mundo (Murria y cosl., 1997) y se pronostica que pasará a ser la segunda hacia el año 2020 (Murria y cols., 1997a).
A pesar de la elevada prevalencia y de sus repercusiones, a menudo los síntomas depresivos no son reconocidos ni por el propio paciente ni por sus médicos (Williams-Ruso, 1996). Este hecho permite explicar que sólo una minoría de depresiones geriátricas reciben un tratamiento adecuado (Copeland y cols., 1992) determinando un sufrimiento innecesario para los no tratados, una carga a sus familiares y unos mayores gastos sanitarios a toda la sociedad (Lebowitz y cols., 1997)
La depresión geriátrica puede presentarse como una enfermedad aislada aunque también la hallamos asociada a otros problemas médicos, especialmente a enfermedades físicas, que limitan su recuperación tendiendo a la cronicidad de las mismas, y algunas veces pueden preceder o mimetizar a una demencia.
PREVALENCIA
De los múltiples trabajos existentes sobre prevalencia de depresión geriátrica, sólo se expondrán los de elevado interés o por su envergadura o por las repercusiones que han tenido en la literatura médica.
El estudio epidemiológico comunitario de mayor impacto fue el Epidemiological Catchement Area (ECA), que a pesar de que iba dirigido a toda la población adulta, había una muestra muy importante de sujetos de edad avanzada. En este estudio se registró una prevalencia de depresión mayor de un 1%, con una mayor afectación entre las mujeres (0,9%) que entre los varones (0,4%) (Regier y cols., 1988). Algunos autores cuestionan los resultados del ECA, la entrevista utilizada DIS, por ejemplo, tiende a una infravaloración del diagnóstico de depresión y una supravaloración del de demencia (Kermis, 1986). Esta entrevista, a su vez, tienen dificultades para distinguir entre causas orgánicas y psiquiátricas de los síntomas somáticos de la depresión con la distorsión consiguiente en los resultados epidemiológicos (Snowdon, 1990). Algunas autores, sin embargo, no corroboran estas dificultades (Heithoff, 1995).
Por otra parte, la elevada prevalencia de fobias observada en este estudio puede ser a expensas de los trastornos afectivos y otros diagnósticos de ansiedad (Burvill, 1987). Asimismo, el nivel de acuerdo entre entrevistadores del DIS y el juicio clínico de psiquiatras en el diagnóstico de depresión es bajo (Parker, 1987). Por último, las ventajas de utilizar el mismo instrumento tanto para sujetos adultos como para los de edad avanzada con la pretensión de conseguir una homogeneidad diagnóstica, pueden quedar contrarrestadas por las diferentes respuestas según la edad del entrevistado, por lo que probablemente sean más útiles los instrumentos confeccionados específicamente para muestras de ancianos (Snowdon, 1990).
EURODEP ha sido el proyecto más ambicioso hasta el momento en el estudio epidemiológico comunitario específico para la depresión geriátrica. La suma de los 9 estudios que lo componen determinan una población total estudiada de 13.808 personas con una prevalencia global de depresión del 12,3%, 14,1% para las mujeres y 8,6% para los hombres y una tendencia a disminuir con la edad en ambos sexos. Las depresiones denominadas psicóticas muestran una prevalencia muy inferior a las depresiones neuróticas. Sin embargo, se evidencian ciertas discrepancias entre los resultados de los diferentes estudios. Un grupo de estudios, Irlanda, Liverpool, Zaragoza, Dublín y Ámsterdam, obtuvieron prevalencias inferiores a los de Londres, Berlín, Verona y Munich. En los primeros oscilan entre 8,8 y 12%, y entre 17,3% y 23,6% en los segundos.
Hay que señalar que no todas las muestras son equiparables, Munich, por ejemplo, seleccionó a una muestra de una edad superior a los 85 años, mientras que el de Verona comprende una muestra muy pequeña (Copeland y cols., 1999). Globalmente sus resultados mostraron una consistencia independiente de la localización geográfica, cultura y religión.
The Cache County Study es otro trabajo epidemiológico comunitario de envergadura sobre la depresión geriátrica. Sobre una muestra de 4.559 pacientes sin demencia se registra una prevalencia del 4,3% (Steffens, 2000). Cifras que son superiores a las del ECA aunque muy inferiores a la de mayoría de estudios de EURODEP y al resultado global.
Las discrepancias en la prevalencia de depresión geriátrica entre los estudios epidemiológicos comunitarios, alcanzan su máxima expresión en un meta-análisis de 34 estudios en que las cifras oscilan desde un 0,4% hasta un 35% (Beekman y cols., 1999).
Estudios epidemiológicos realizados en nuestro país siguen evidenciándose grandes discrepancias en los resultados con unas prevalencias que oscilan entre el 4,8% en Zaragoza (Lobo y cols., 1995), hasta el 9,11% en Girona (Vilalta y cols. 1998) y un 8,33% en Canarias (Fernádez y cols., 1995).
Las cifras de prevalencia se incrementan cuando se seleccionan muestras de residencias de ancianos (Phillips y Henderson, 1991), de hospital general (Burn y cols., 1993), o en pacientes con trastornos somáticos (Chuchinov y cols., 1994).
INCIDENCIA
La frecuencia de trabajos longitudinales es mucho menor que los de prevalencia. En muestras comunitarias la cifra de incidencia se sitúa en un 12% anual (Prince y cols., 1998). En estudios con seguimientos más largos, la incidencia, de forma contradictoria, disminuye hasta un 7,1% a los 3 años (Copeland y cols., 1993), un 7,8% a los 2 años y medio (Livingstone y cols., 1990) y un 2,5% a los 3,6 años (Henderson y cols., 1997). Estas diferencias pueden reflejar la excesiva mortalidad y morbilidad asociada con la depresión geriátrica, por lo que sujetos deprimidos tienen una mayor probabilidad de perderse durante el seguimiento y cuanto mayor es la duración de los estudios longitudinales mayores pérdidas de estos pacientes (Prince y cols., 1998). Cuando se utilizan escalas para el diagnóstico de depresión en lugar de criterios específicos, la incidencia observada se incrementa hasta un 9,7% a los 3 años (Beekman y cols., 2001).
En estudios que seleccionaron muestras de sujetos de asistencia primaria y utilizando una escala de depresión como diagnóstico, la incidencia fue de 11,7% a los 9 meses (Callahan y cols., 1994). En poblaciones de mayor edad las cifras son ligeramente inferiores y oscilan entre un 6,98% al año (Meller y cols., 1996) hasta un 4,1% a los 3 años (Forsell y Winblad, 1999).
FACTORES DE RIESGO
Son numerosos los factores que incrementan el riesgo de depresión en personas de edad avanzada. En la tabla I se muestra un resumen de todos ellos.
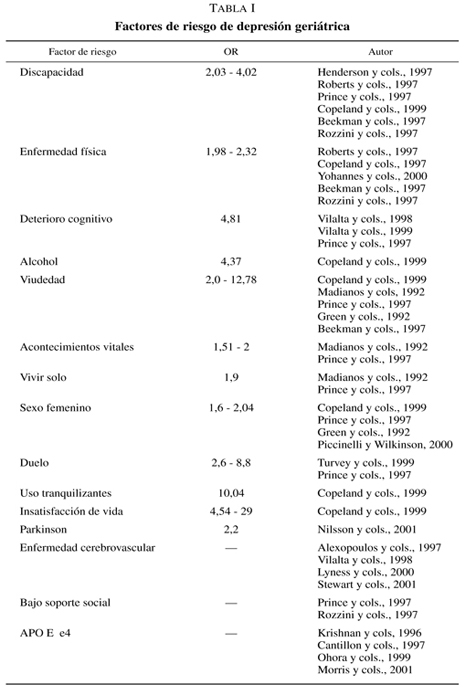
SEXO FEMENINO
Se apunta el sexo femenino como un factor de riesgo de depresión al observar entre las mujeres una prevalencia de episodio depresivo mayor (2,9%), en particular, y de trastornos afectivos en su globalidad (6,6%) muy superior a la de los hombres (1,6% y 3,5% respectivamente) (Regier y cols., 1988). Sin embargo, estas diferencias entre los sexos no se mantienen de la misma forma en el trascurso de la vida. Al parecer durante al infancia, la prevalencia de depresión entre ambos sexos es equiparable y en la adolescencia se evidencia un incremento mucho más elevado en el sexo femenino (Angold y cols., 1998). Estas diferencias se mantienen durante toda la edad adulta (Regier y cols., 1988) y tienden a equipararse otra vez a partir de los 55 años coincidiendo con la menopausia (Bebbington y cols., 1998). Otros estudios también registran una tendencia a igualar la frecuencia de depresión entre ambos sexos pero en edades más avanzadas que la aportada anteriormente (Copeland y cols., 1999). Han sido numerosas las teorías que pretenden explicar las diferencias entre los dos sexos y abarcan desde aspectos hormonales hasta ambientales y psicológicos (Wilhelm y cols., 1997; Bebbington, 1998; Piccinelli y Wilkinson, 2000).
APOE
La asociación entre APOE-_4 y depresión geriátrica (Krishnan y cols., 1996) no fue corroborada posteriormente (Cantillon y cols, 1997; Morris y cols., 2001). Al parecer la relación se mantiene sólo en la depresiones que presentan hiperintensidades en la sustancia blanca (Nebes y cols., 2001), lo que sería indicativo que el APOE-_4 sería un factor de riesgo sólo de las depresiones geriátricas denominadas vasculares y no de las restantes depresiones en las que la etiología vascular no juega un papel determinante.
Vascular
La depresión es el trastorno psiquiátrico más frecuente en los pacientes que han sufrido una enfermedad cerebro-vascular aguda (ECVA) cuya prevalencia es superior a la de la población general (Dam y cols, 1989) y oscila entre un 18% y 61% (House, 1987). El 50% de los pacientes que desarrollan una depresión post-ECVA lo hace durante el período agudo (Robinson y Starkstein, 1990) con un máximo riesgo en los primeros seis meses (Robinson y cols., 1984) y otro 30% en los dos años siguientes (Robinson y Starkstein, 1990). A los 7 años tras la ECVA todavía se registran una mayor prevalencia de depresiones que en un grupo control (Dam, 2001). Estas depresiones se relacionan con una localización de la lesión vascular en la zona frontal izquierda y en los ganglios de la base (Starkstein y Robinson, 1989) y suele ser de mayor intensidad cuando la afectación es de la parte anterior de los hemisferios (González y cols., 1997) y de una mayor duración si la afectación es del hemisferio izquierdo (Downhill y Robinson, 1994). En este último caso, además, suelen cursar con deterioro cognitivo (Downhill y Robinson, 1994). La depresión no está asociada a la incapacidad que puede provocar la ECVA (Stewart y cols., 2001). Las múltiples localizaciones de lesiones vasculares permite teorizar sobre la existencia de diferentes mecanismos fisiopatogénicos en la depresión post-ECVA.
Por otra parte, las depresiones geriátricas se han asociado a hipertintensidades de la sustancia blanca profunda (O’Brien y cols., 1996 ), y más concretamente en zona frontal izquierda y putamen izquierdo (Greenwald y cols., 1998). El número (de Groot y cols., 2000) y el pequeño tamaño (Lenze y cols., 1999) se relacionan con la presencia de depresión. La localización y gravedad de estas lesiones vasculares determinan una comorbilidad de depresión y deterioro cognitivo (Kramer-Ginsberg y cols., 1999) y una peor respuesta al tratamiento antidepresivo (Hickie y cols., 1995) incluyendo la terapia electroconvulsiva (Steffens y cols., 2001). Observaciones neuropatológicas corroboran el papel vascular en la etiología de la depresión geriátrica (Thomas y cols., 2001).
Estos hallazgos, junto a una menor frecuencia de antecedentes psiquiátricos familiares en general (Burvil y cols., 1989) y de depresión en particular (Conwell y cols., 1989), una mayor frecuencia de antecedentes familiares de demencia (Van Ojen y cols., 1995), y más factores de riesgo vasculares (Vilalta y cols., 1998) permite sustentar la hipótesis de la depresión vascular (Alexopoulos y cols., 1997) que de forma similar a la demencia vascular argumenta que la ECVA predispone, precipita o perpetúa la depresión, proponiendo un subtipo de depresiones, más frecuentes en edad geriátrica, con un componente más «biológico» (Baldwin y Tomenson, 1985) y de un fuerte componente vascular (Krishnan y cols., 1997).
En la depresión post-ECVA existe un paralelismo entre la evolución de la sintomatología depresiva y la función cognitiva, con lo que podría deducirse que la depresión forma parte de los estadios iniciales de la demencia («depresión de demencia») (Andersen y cols., 1996) mientras que la demencia vascular formaría parte de un estado más avanzado de la ECVA justificando una mayor prevalencia de depresiones en las demencias vasculares (Ballard y cols., 2000). Sin embargo, en el seguimiento de pacientes con depresión de inicio tardío registramos una elevada incidencia de Demencia tipo Alzheimer (DTA) lo que podría cuestionar la hipótesis vascular si no fuera que los factores de riesgo vasculares también influyen en este tipo de demencias (Shi y cols., 2000).
La asociación entre factores de riesgo globales de ECVA y depresión (Lyness y cols., 2000) no lo han podido corroborar otros estudios (Stewart y cols., 2000) aunque algunos de ellos en particular, como la estenosis carotidea, podría desarrollar un cierto papel en la génesis de la depresión (Rao y cols., 2001).
Hipotensión
Las relaciones entre tensión arterial y depresión son controvertidas aunque se tiende admitir que la hipotensión es un factor de riesgo de depresión y no una consecuencia de la misma (Paterniti y cols., 2000). La asociación entre hipotensión diastólica y una menor presencia de sentimientos positivos pero no con una mayor presencia de sentimientos negativos, como podría ser la depresión, permite explicar la inconsistencia de los resultados observados en la literatura puesto que las escalas de depresión correlacionan más fuertemente con los sentimientos negativos que con bajos sentimientos positivos (Jorm y cols., 2001).
Parkinson
La prevalencia de depresión en la enfermedad de Parkinson es tan elevada como un 40% (Cummings y Masterman, 1999), aunque hay quien sustenta que en realidad la frecuencia de depresión mayor no es muy elevada y la elevada prevalencia de los síntomas depresivos sería a expensas de la distimia (Yamamoto y cols., 2001). La gravedad del Parkinson, una elevada acinesia, un MMSE por debajo de 25, caídas y conciencia del deterioro, son factores de riesgo de depresión en estos pacientes (Schrag y cols., 2001). Una tercera parte de la variancia de la sintomatología depresiva puede ser explicada por la incapacidad debido al Parkinson (Schrag y cols., 2001).
Hay que señalar las dificultades en el diagnóstico de depresión puesto que los trastornos del sueño y cansancio también se observan en pacientes con Parkinson y sin depresión. La pérdida de la expresión facial y la lentitud pueden estar provocadas por la enfermedad neurológica. La apatía, posible síntoma de la depresión, también se registra de forma independiente que en este caso suele asociarse a deterioro cognitivo (Richard y cols., 2000).
La elevada asociación entre depresión y Parkinson (OR 5 2,2), permite sustentar la hipótesis de una etiología común entre los dos trastornos (Nilsson y cols., 2001).
Demencia
La prevalencia de depresión en pacientes con demencia oscila entre el 13,1% y el 21,5% según las muestras sean comunitarias o clínicas, respectivamente (Ballard y cols., 1996a). Puesto que esta prevalencia es superior a la observada en poblaciones sin demencia, puede interpretarse que la demencia-deterioro cognitivo puede ser un factor de riesgo de depresión (Vilalta y cols., 1998), aunque algunos autores sugieren que el factor de riesgo no es la demencia sino la incapacidad que provoca (Prince y cols., 1998).
La asociación entre factores vasculares y depresión geriátrica podría sugerir que el incremento de depresión en las demencias es a expensas de las demencias vasculares. A pesar de que en este tipo de demencias, la prevalencia de depresión es superior a las degenerativas (Cummings y cols., 1987), en estas últimas seguimos registrando una frecuencia de demencias elevadas (Teri y Wagner, 1992).
Acontecimientos biográficos
La pérdida de un ser querido, dificultades en la relación con su cónyuge y enfermedades médicas en general (Brilman y Ormel, 2001) y enfermedad pulmonar obstructiva crónica en particular (Yohannes y cols., 2000) parecer ser los acontecimientos biográficos más estrechamente relacionados con la depresión geriátrica. El duelo, puede ser un factor de riesgo de depresión entre los 6 y los 12 meses (Turvey y cols., 1999) o 3 años (Green y cols., 1992) después de la pérdida.
Otros factores de riesgo
Trastornos del sueño (Roberts y cols., 2000), viudedad (Copeland y cols., 1999a; Madianos y cols, 1992; Prince y cols., 1997a; Green y cols., 1992; Beekman y cols., 1997a), consumo alcohol (Copeland y cols., 1999a), incapacidad física (Henderson y cols., 1997; Roberts y cols., 1997; Prince y cols., 1997a; Copeland y cols., 1999a; Beekman y cols., 1997a; Rozzini y cols., 1997), vivir solo (Madianos y cols., 1992; Prince y cols., 1997a), escaso soporte social (Prince y cols., 1997a; Rozzini y cols., 1997), son otros factores que se han asociado con la depresión geriátrica.
El uso de tranquilizantes e insatisfacción de vida (Copeland y cols, 1999a) se han descrito como factores de riesgo de depresión aunque probablemente pueden ser una consecuencia de la misma.
FACTORES DE PROTECCIÓN
De la misma forma que existen circunstancias que incrementan el riesgo de sufrir una depresión en pacientes de edad avanzada, existen también ciertos factores que tienden a su protección.
Edad
En el estudio ECA se registra una menor prevalencia/mes tanto de depresión como de trastornos afectivos en general en el grupo poblacional de más de 65 años (Regier y cols., 1988) sugestivo de que la prevalencia de depresión disminuye con la edad. Otros autores también han detectado una disminución de la depresión tanto en hombres como en varones a partir de los 55 años (Korten y Henderson, 2000). El máximo riesgo de depresión se observa en la edad media de la vida para posteriormente disminuir de forma progresiva (Regier y cols., 1993). Una disminución de la respuesta emocional, un mayor control emocional y una inmunización psicológica ante acontecimientos estresantes, son algunas de la teorías que justifican estos hallazgos (Jorm, 2000). Sin embargo, se han aportado sesgos metodológicos para explicar este decrecimiento de la prevalencia con la edad (Snowdon, 2001) e incluso algunos autores no han podido contrastar estos hallazgos (Steffens y cols., 2000).
Religión
La religión ha demostrado ser un factor de protección de depresión en muestras de edad avanzada (Bram y cols., 2001) siendo el hecho de acudir a la Iglesia el factor protector más importante (Koening y cols., 1997).
Raza
Algunos trabajos sugerían que en los países orientales la prevalencia de depresión geriátrica era menor que en los occidentales (Liu, 1997; Chen y cols., 1999a), e incluso se proponía el tradicional soporte familiar hacia la gente mayor existente en países orientales como un factor de protección de depresión. Estudios más recientes y más rigurosos desde el punto de vista metodológico, demuestran que la prevalencia de depresión en estos países es equiparable a la observada en estudios occidentales (Chong y cols., 2001).
CONSECUENCIAS DE LA DEPRESIÓN GERIÁTRICA
Deterioro físico
Los pacientes con depresión geriátrica crónica sufren un mayor deterioro físico aunque en los pacientes con depresión geriátrica que se recuperan no se evidencian diferencias con las personas que nunca han estado deprimidas (Penninx y cols., 2000). La intensidad de la depresión se asocia a un mayor deterioro físico (Peninx y cols., 1998). La detección y tratamiento de la depresión geriátrica podría ser, pues, un factor de protección para el deterioro físico.
La depresión crónica es un factor de riesgo (RR 5 1,85; IC 5 1,13-3,14) de contraer cáncer (Peninx y cols., 1998). Este riesgo es consistente con la mayoría de cáncer y no fue específico de los fumadores.
Recurrencia
Cuando se contemplan todas las edades de los pacientes que se han recuperado de una depresión, el 75% han recaído a los 5 años (Maj y cols., 1992), y el 85% a los 15 años (Mueller y cols., 1999). Sexo femenino, duración de la depresión, mayor número de episodios previos, ser soltero, son factores de riesgo de recurrencia (Mueller y cols., 1999). El tratamiento preventivo reduce el riesgo de presentar un nuevo episodio depresivo pero aparentemente no influye en la gravedad del mismo (Maj y cols., 1992). Hasta el momento se desconoce el papel de la edad en la recurrencia de las depresiones.
Cronicidad
En los estudios de seguimiento se observan que los pacientes que se recuperan de la depresión geriátrica son pocos y las cifras oscilan entre un 10,4% en un seguimiento de 3 años (Denihan y cols., 2000) a un 22% en un trabajo de 5 años (Sharma y cols., 1998). Otros estudios son ligeramente más optimistas con unos índices de recuperación del 34% a los 2,6 años (Livingston y cols., 1997a). En muestras de pacientes que han estado en tratamiento hospitalario por depresión, se mantienen las cifras de baja recuperación con un 24% a los 5 años de seguimiento (Tuma y cols., 2000).
Un mal pronóstico de la depresión geriátrica puede llegar hasta un 78,4% en muestras comunitarias (Prince y cols., 1998). El pronóstico de la depresión geriátrica es peor que en otras épocas de la vida por la persistencia en el tiempo, por el incremento de la mortalidad, por su evolución hacia una demencia y por su asociación a enfermedades físicas (Tuma y cols., 2000). Sin embargo, parece que sólo son las depresiones de inicio tardío las que tienen un mayor riesgo de cronicidad mientras que las restantes se comportan como en otras épocas de la vida (Alexopoulos y cols., 1996).
Factores de riesgo de mal pronóstico son intensidad de la depresión, deterioro global de la salud y una disminución de las actividades de la vida diaria, elevado neuroticismo, escaso soporte social y una elevada utilización de servicios sanitarios (Henderson y cols., 1997). Asimismo, otra posible explicación del mal pronóstico de la depresión geriátrica, por lo menos en los que se refiere a muestras comunitarias, es que sólo el 12% de estos pacientes reciben tratamiento específico (Prince y cols., 1998).
Demencia
Los pacientes con trastornos afectivos tanto unipolares como bipolares tienen una incidencia de demencia superior a los pacientes con esquizofrenia y neurosis, y todos ellos, a su vez, sufren un mayor riesgo que la población general (Kessing y cols., 1999). Por otra parte, el seguimiento de pacientes geriátricos deprimidos y sin deterioro cognitivo inicial evidencia que muchos de ellos desarrollan una demencia y las cifras oscilan entre un 11% a los dos años (Halloran y cols., 199) hasta un 50% a los 3 años (Reding y cols., 1985). Los riesgos relativos de desarrollar demencia en el seguimiento de pacientes con depresión fluctúa entre 1,28 y 13,7 (Jorm, 2000a).
En los estudios caso-control se evidencia una asociación entre antecedentes de depresión y diagnóstico de DAT (Jorm y cols., 1991). Asimismo, en los estudios de cohortes se observa una mayor probabilidad de desarrollar una demencia los pacientes con depresión (Buntix y cols., 1996) o humor depresivo (Devanand y cols., 1996), aunque sólo en sujetos con elevados niveles de educación (Geerlings y cols., 2000). Al parecer, a mayor intensidad de la depresión mayor riesgo de deterioro cognitivo (Yaffe y cols., 1999). Sin embargo, algunos autores o no han podido verificar estos hallazgos (Dufouil y cols., 1996; Chen y cols., 1999b) o sólo registran la asociación en los dos años anteriores a la demencia (Steffens y cols., 1997) con una disminución del riesgo a medida que se aumenta el intervalo entre la depresión y el inicio de la demencia (Steffens y cols., 1997a).
La depresión de inicio tardío es un factor de riesgo para el desarrollo de DAT tan potente como poseer dos alelos _4 (Steffens y cols., 1997a). Sin embargo, parece que sólo los pacientes deprimidos con cierta disfunción cognitiva (Bassuk y cols., 1998) o los que presentan lesiones en sustancia blanca (Comijs y cols., 2001) desarrollarán demencia. Resultados que contrastan con los que observan que sólo la depresión de inicio precoz y no la de inicio tardío se comporta como factor de riesgo de depresión (Pälson y cols., 1999), más concretamente las depresiones que se inician antes de los diez años previos a la demencia son un potente factor de riesgo, y no lo son las que empiezan durante este tiempo (Speck y cols., 1995).
La depresión se asocia a alteraciones en eje hipotálamo-hipofisario-adrenal en forma de un incremento en la secreción de corticoides (O’Brien, 1997) que provoca muerte neuronal (McEven, 1994) y deterioro cognitivo (Lupien y cols., 1994) en la denominada «cascada glucocorticoidea». Asimismo, las depresiones de inicio precoz habitualmente sufren más episodios depresivos (Holroyd y Duryee, 1997) por lo que están más expuestos a índices elevados de glucocorticoides que a su vez pueden provocar mayor daño cerebral especialmente en el hipocampo (Sapolsky, 2000).
De estos resultados se puede deducir que las depresiones de inicio precoz son un factor de riesgo de demencia mientras que las de inicio tardío pueden ser las primeras manifestaciones de una demencia. Para estos casos en que una demencia se manifiesta inicialmente como un síndrome depresivo se acuñó el término de pseudodepresión (Feinberg y Goodman, 1984).
Suicidio
Las autopsias psicológicas demuestran que más del 90% de las víctimas por suicidio presentaban un trastorno psiquiátrico en el momento de su muerte. Los trastornos afectivos son los más habituales con una frecuencia que oscila entre el 30% y el 90% de los casos, seguidos de los trastornos por abuso de sustancias (19%-60%) y la esquizofrenia (2%-13%) (Beskow y cols., 1990). La distribución de los trastornos psiquiátricos difiere en el transcurso de la vida. Aunque globalmente la frecuencia de suicidios es mayor entre adultos jóvenes (De Leo y cols., 2001), dentro de los trastornos afectivos, el riesgo de suicidio se incrementa con la edad (Conwell y cols., 1996). Una depresión mayor fue identificada en el 80% de los suicidas mayores de 74 años, mientras que en víctimas más jóvenes la frecuencia oscila entre el 3,1% y el 29,4% (Conwell y cols., 1996).
Durante los períodos de depresión, el riesgo autolítico está asociado a la gravedad de la depresión, a un peor soporte social, incapacidad funcional, comorbilidad de enfermedades orgánicas y antecedentes de intentos previos (Alexopoulos y cols., 1999). El deterioro cognitivo, por otra parte, no influye ni en la frecuencia ni en la letalidad de los actos suicidas (Upadhyaya y cols., 1999). Existe un subtipo de víctimas en el que previo al acto suicida cometen un homicidio. En edades superiores a los 50 años, la incidencia de estos casos se sitúa entre un 0,4 a un 0,9 por 100.000, y se ha implicado a la depresión en estos casos (Cohen y cols., 1998).
En comparación con las víctimas más jóvenes, las de más edad son más cuidadosas en la planificación del suicidio, suelen emitir menos datos sugerentes de lo que piensan realizar y presentan menor ideación autolítica durante la semana anterior a cometerlo (Duberstein y cols., 1999). Por todo ello, la adopción de mecanismos preventivos es más dificultosa en pacientes de edad.
Mortalidad
El riesgo de muerte se incrementa entre un 25% y un 43% en sujetos de edad geriátrica y residentes en la comunidad con sintomatología depresiva intensa (Schulz y cols., 2000). Parece ser que el aumento del riesgo de morir en los pacientes con depresión es a expensas de mortalidad cardíaca (Penninx y cols., 2001). La intensidad de la depresión puede influir en la mortalidad de tal forma que la depresión menor es un factor de riesgo sólo para los hombres mientras que la depresión mayor lo es para ambos sexos (Penninx y cols., 1999). Por otra parte, y partiendo de conceptos nosológicos, la depresión psicótica es un factor de riesgo tanto para hombres como mujeres mientras que la neurótica sólo lo es para el sexo masculino (Schoevers y cols., 2000). Cuando se contemplan todas las edades, la depresión persiste como factor de riesgo de mortalidad pero a expensas de los suicidios (Brodaty y cols., 1997).
En pacientes institucionalizados no se corrobora la asociación entre depresión y mortalidad (Cuijpers, 2001) pero sí en muestras con enfermedades orgánicas (Covinsky y cols., 1999).
La depresión como factor de riesgo de mortalidad es independiente de la comorbilidad con enfermedades orgánicas, del deterioro funcional y cognitivo (Covinsky y cols., 1999) y de cualquier otro factor de riesgo que afecta a sujetos geriátricos residentes en la comunidad (Schulz y cols., 2000). Al parecer, los pacientes deprimidos con mal pronóstico presentan inicialmente anormalidades cerebrales registradas en la RMN (Baldwin y cols., 2000).
Costes económicos
A los pacientes de edad avanzada se les atribuye unos gastos sanitarios cuatro veces superiores que al resto de población adulta y la mitad de estos gastos son debidos a la institucionalización (Agency for health care policy and research, 1997). Los trastornos psiquiátricos en general (Drus y Rosenheck, 1999) y la depresión (Druss y cols., 1999), en particular, se asocian a mayores gastos sanitarios. Los pacientes con enfermedades orgánicas y depresión ocasionan un mayor desembolso económico que los no deprimidos (Druss y cols., 1999). En pacientes deprimidos no institucionalizados también se registra importantes desembolsos económicos que son incluso superiores a la de los pacientes con demencia (Livingston y cols., 1997). La problemática se agrava cuando se observa que un elevado porcentaje de depresiones geriátricas no reciben el tratamiento correcto (Livingston y cols., 1997). Se especula que los gastos económicos de los pacientes deprimidos serían debidos a un incremento de los contactos en los servicios de salud.
Otras consecuencias de la depresión geriátrica
Un deterioro en las actividades instrumentales de la vida diaria, pérdida de peso, incapacidad global (Alexopoulos y cols., 1996a), y un incremento de la carga familiar (Leinonen y cols., 2001), son otras consecuencias que comporta la depresión geriátrica. El incremento de la carga en los cónyuges es mayor que el de los pacientes con demencia de intensidad mínima a moderada pero no tan importante como las demencias con síntomas no cognitivos (Leinonen y cols., 2001).
VARIABILIDAD EN LOS RESULTADOS EPIDEMIOLÓGICOS
Las diferencias entre los estudios de prevalencia de demencia son muy grandes y pueden oscilar entre un 0,4% hasta un 35% y son diversas las causas que pueden explicar estas discrepancias:
1. Concepto de depresión geriátrica.
Las depresiones geriátricas tienden a clasificarse según la edad de las primeras manifestaciones del trastorno afectivo en las de inicio precoz cuando debutan antes de los 60 años y las de inicio tardío cuando lo hacen después (Alexopoulos y cols., 1988). Algunos autores sitúan el punto de corte en los 50 años (Lasse y cols., 1998). Menor frecuencia de antecedentes psiquiátricos familiares (Burvil y cols., 1989) y más concretamente de depresiones (Conwell y cols., 1989), más antecedentes familiares de demencia (Van Ojen y cols., 1995a), mayor presencia de ideas delirantes (Meyers y cols., 1984), mayor deterioro de las actividades de la vida diaria (Alexopoulos y cols., 1996), presencia de deterioro cognitivo concomitante a la sintomatología depresiva (Van Ojen y cols., 1995), menos trastornos de la personalidad premórbida (Sato y cols., 1999), mayor número de síntomas residuales (Conwell y cols., 1988) y mayor gravedad de las manifestaciones vasculares subcorticales (Alexopoulos y cols., 1988), son algunas de las características de las depresiones de inicio tardío, en comparación a las que debutan en edades más tempranas de la vida. Las depresiones de inicio tardío, a su vez, se han clasificado en dos tipos, las reactivas a un acontecimiento biográfico intenso y las denominadas propiamente depresiones vasculares (Van den Berg y cols., 2001). Así pues, con los diferentes subtipos de depresiones con características diferenciadoras entre cada una de ellas, es probable que existan discrepancias entre los distintos estudios en la definición de «caso».
2. Spectrum de la sintomatología depresiva.
La mayoría de los estudios epidemiológicos además de la frecuencia de «casos» de depresión en sus resultados, ofrecen unas cifras que hacen referencia a un grupo poblacional que presenta sintomatología depresiva pero que no llega a cumplir los criterios que se definieron como «caso». En un metanálisis de 34 estudios con muestras de edad superior a los 55 años, aportan una prevalencia de depresión mayor del 1,8%, de un 9,8% de depresión menor y 13,5% de síntomas depresivos clínicamente relevantes (Beekman y cols., 1999). Es obvio, que según la rigidez de los criterios que se establezcan en la definición de «caso», los resultados pueden variar de forma notable.
3. Comorbilidad.
Los estudios epidemiológicos demuestran la elevada comorbilidad entre los diferentes trastornos psiquiátricos. Cerca de un 80% de los trastornos psiquiátricos diagnosticados en un muestra comunitaria exhiben comorbilidad (Kessler y cols., 1994). La mayor parte de la misma hace referencia a los trastornos por ansiedad, trastornos del estado de ánimo y trastornos por el uso de sustancias (Regier y cols., 1990), que en el caso de muestras geriátricas se podrían añadir las demencias (Lobo y cols., 1995, Vilalta y cols., 1998).
El 47,5% de sujetos con depresión geriátrica también cumplen criterios de un trastorno de ansiedad. La comorbilidad depresión-ansiedad comporta una mayor gravedad y un perfil de factores de riesgo diferentes (Beekamn y cols., 2000). Por otra parte, entre el 5,1% (O’Connor y cols., 1990) y el 38,1% (Cooper y Schwarz, 1982) con una media del 13,1%(Ballard y cols., 1996) de las demencias detectadas en muestras comunitarias presentan, además, una depresión.
Las dificultades en el diagnóstico de depresión cuando exista una comorbilidad con trastornos por ansiedad o demencia, podrían explicar, en parte, las diferencias registradas entre los diferentes estudios.
4. Instrumentos.
Probablemente la Geriatric Depresión Scale (GDS) (Yesavage y cols., 1983) sea la escala más utilizada en la detección de depresión en muestras geriátricas puesto que la avalan unos rendimientos psicométricos muy aceptables. Versiones más cortas que la original de 30 ítem, también han sido utilizadas con resultados ligeramente inferiores (Almeida y Almeida, 1999).
Otros instrumentos como The Center for Epidemiologic Studies Depresión Scale (CES-D) (Radloff, 1977), aunque de menor uso, también ofrece unos buenos rendimientos (Beekman y cols., 1997). Los resultados psicométricos pueden variar según el «gold standard» utilizado, así pues, con el DSM-IV se obtiene una sensibilidad más elevada a expensas de una menor especificidad, mientras que con el ICD-10 ésta se incrementa ligeramente a expensas de una ligera disminución de aquélla (Almeida y Almeida, 1999). Los rendimientos bajan de una forma notable cuando se aplican a determinados grupos poblaciones como pueden ser los pacientes orgánicos (Pomeroy y cols., 2001). Una enfermedad médica concurrente, aislamiento social, inicio insidioso de los síntomas (Almeida y Almeida, 1999), además de la comorbilidad con deterioro cognitivo y síntomas intensos de ansiedad (Mulsant y Ganguli, 1999) pueden ser algunas de las circunstancias que determinen una menor eficacia de los instrumentos de detección de depresión geriátrica.
A pesar de que es recomendable la utilización de instrumentos específicos para sujetos en edad geriátrica, en el caso de la depresión las escalas clásicas como la de Hamilton o la MADRS, no ofrecen unos resultados muy diferentes que las específicas (Mottra, y cols., 2000).
En general se puede afirmar que la prevalencia de depresión es mayor, e incluso se puede duplicar, en los estudios que utilizan escalas de evaluación para su diagnóstico frente a los que utilizan entrevistas psiquiátricas estructuradas (Liu y cols., 1997). Por otra parte, las escalas de depresión disminuyen significativamente su rendimiento en la valoración de pacientes con comorbilidad de depresión y demencia (Vilalta y cols., 1998). Cuando se utilizan escalas, la prevalencia de depresión geriátrica puede estar supravalorada por el sesgo que puede comportar la pérdida de motivación en sujetos con eutimia y que posiblemente esté relacionado con deterioro cognitivo (Prince y cols., 1999).
5. Criterios diagnósticos de depresión.
De todos los pacientes geriátricos diagnosticados de depresión según GMS-AGECAT o DSM-IV, sólo en un 31% de los casos coinciden los dos tipos de criterios. Las prevalencias pueden oscilar desde un 4,46% si se apli-ca el DSM-IV, hasta un 11,4% si el diagnóstico se realiza en base a criterios AGECAT (Newman y cols., 1998). En cuanto a las entrevistas diagnósticas, la Diagnostic Interview Schedule (DIS) tiende a los falsos negativos en sujetos de edad avanzada y el índice de acuerdo para depresión con la Schedule for Clinical Assessment in Neuropsychiatry (SCAN) es muy bajo (_ 5 0,20) (Eaton y cols., 2000).
6. Síntomas clínicamente significativos.
Además de los «casos» de depresión definidos previamente, la mayoría de estudios epidemiológicos registran síntomas depresivos clínicamente relevantes que su frecuencia puede incluso duplicar a la prevalencia de depresión (Mulsant y Ganguli, 1999).
Es obvio, que según los criterios diagnósticos utilizados algunos de estos sujetos pueden contemplarse como «casos» sesgando los resultados epidemiológicos.
CONCLUSIONES
La depresión es el trastorno psiquiátrico más frecuente en el anciano y a pesar de las numerosas y graves consecuencias que comporta, son escasos los casos que reciben tratamiento psiquiátrico adecuado. Los factores de riesgo permiten identificar grupos poblacionales que serían susceptibles de un mayor control o de tratamiento preventivo para evitar el desarrollo de depresiones en el futuro. Las diferencias metodológicas, dificultades conceptuales, su asociación al deterioro cognitivo y la comorbilidad con enfermedades físicas permiten explicar la gran variabilidad observada en los resultados epidemiológicos.
BIBLIOGRAFÍA
Agency for Health Care Policy and Research, Center for Cost and Financing Studies: trends in Personal Health Insurance, an Payment Sources, Community-Based population, 1987-1995, March 1997. URL: http://www.meps.ahcrp.gov/nmes/trends/intnet4d.pdf.
Alexopoulus GS, Young RC, Meyers BS, Abrams RC, Shamoian CA. Late-onset depression. Psychiatr Clin North Am (1988) 11: 115.
Alexopoulos GS, Meyers BS, Youn RC, Kakuma T, Feder M, Einhorn A, Rosendahl E. Recovery in geriatric depression. Arch Gen psychiatry (1996) 53: 305-312.
Alexopoulos GS, Vronton C, Kakuma T, Meyers BS, Young RC, Kluasner E, Clarkin J. Disability in geriatric depression. Am J Psychiatry (1996) 153: 877-885.
Alexopoulos GS, Meyers BS, Young RC, Campbell S, Silbersweig D, Charlson M. «Depresión Vascular» Hypothesis. Arch Gen Psychiatry (1997) 54; 915-922.
Alexopoulus GS, Bruce ML, Hull J, Sirey JA, Kakuma T. Clinical determinants of suicidal ideation and behavior in geriatric depression. Arch Gen Psychiatry (1999) 56: 1048-1053.
Almeida OP, Almeida SA. Short versions of the geriatric depresión scale: a study of their validity for the diagnosis of a major depressive episode according to ICD-10 and DSM-IV. Int J Geriatr Psychiatry (1999) 14: 858-865.
Andersen G, Vertergaard K, Riis JO, Imgeman-Nielsen M. Dementia of depression or depression of dementia in stroke? Acta Psychiatr Scand (1996) 94: 272-278.
Angold A, Costello EJ, Worthman CM. Puberty and depression: the roles of age, pubertal status and pubertal timing. Psychol Med (1998) 28: 51-61.
Baldwin RC, Tomenson B. Depression in later life. A comparison of symptoms and risk factors in early and late onset cases. Br J Psychiatry (1985) 167: 649-652.
Baldwin RC, Walker S, Simpson SW, Jackson A, Burns A. The prognostic significance of abnormalities seen on magnetic resonance imaging in late life depression: clinical outcome, mortality and progression to dementia at three years. Int J Geriatr psychiat (2000) 15: 1097-1104.
Ballard CG, Bannister C, Oyebode F. Depression in dementia sufferer. Int J Geriatr Psychiatr (1996) 11: 507-515.
Ballard CG, Patel A, Solis M, Lowe K, Wilcock G. A one-year follow-up study of depression in dementia sufferers. Br J Psychiatry (1996) 168: 287-291.
Ballard C, Neill D, O’Brien J, McKeith IG, Ince P, Perry R. Anxiety, depression and psychosis in vascular dementia: prevalence and associations. J Affect Disord (2000) 59: 97-106.
Bassuk SS, Berkman LF, Wypij D. Depressive symptomatology and incident cognitive decline in an elderly community sample. Arch Gen psychiatry (1998) 55: 1073- 1081.
Bebbington PE. Sex and depression. Psychol Med 1998; 28:1-8.
Bebbington PE, Dunn G, Jenkins R, Lewis G, Brugha T, Farrell M, Meltzer H. The influence of age and sex on the prevalence of depressive conditions: report from the National Survey of Psychiatric Morbidity. Psychol Med (1998) 28: 9-19.
Beekman tf, Deeg DJH, Braam AW, De Vries MZ, Van Tilburg W. Criterion validity of the Center for Epidemiologic Studies depression Scale (CES-D): results from a community based sample of older subjects in the Netherlands. Psychol Med (1997) 27: 231-235.
Beekman ATF, Penninx BWJH, Deeg DHJ, Ormel J, Braam AW, Van Tilburg W. Depression and physical health in later results from the Longitudinal Ageing Study Amsterdam (LASA) ers (1997) 46: 219-231.
Beekman AT, Copeland JR, Prince MJ. Review of community prevalence of depression in later life. Br J Psychiatry (1999) 174: 307-311.
Beekman ATF, Deeg DJH, Geerlings SW, Schoevers RA, Smit JH, van Tilburg W. Emergence and persistence of late life depression: a 3 year follow-up of the longitudinal aging study Amsterdam. J Affect Dis (2001) 65: 131-138.
Beskow J, Runeson B, Asgard U. Psychological autopsies: methods and ethics. Suicide Life Threat Behav (1990) 20: 307-323.
Braam AW, Van Den Eeden P, Prince MJ, Beekamn ATF, Kivelä SL, Lawlor BA, Birkhofer A, Fuhrer R, Lobo A, Magnusson H, Mann AH, Meller I, Roelands M, Skoog I, Turrina C, Copeland JRM. Religion as a cross-cultural determinant of depression in elderly Euopeans: results from the EURODEP collaboration. Psychol Med (2001) 31: 803-814.
Brilman E, Ormel J. Life events, difficulties and onset of depressive episodes in later life. Psychol Med (2001) 31: 859-869.
Brodaty H, MacCuspie-Moore CM, Tickle L, Luscombe G. Depression, diagnostic sub-type and death: a 25 year follow-up study. J Affect Dis (1997) 46: 233-242.
Buntix F, Kester A, Bergers J, Knottneurs JA. Is depression in elderly people by dementia? Age Ageing (1996) 25: 231-233.
Burn WK, Davies KN, Mckenzie FR, Brothell JA, Wattis JA. The prevalence of psychiatric illness in acute geriatric admissions. Int J Geriatr Psychiatr (1993) 8: 171-174.
Burvil PW. An appraisanl of the NIMH epidemiological catchement area program. Aust NZJ psychiat (1987) 21: 175-184.
Burvill PW, Hall WD, Stampfer HG, Emmerson JP. A comparison of early-onset and late-onset depressive illness in the elderly. Br J Psychiatry (1989) 155: 673-679.
Burvill PW, Hall WD. Predictors of increased mortality in elderly depressed patients. Int J Geriatr Psychiatry (1994) 9: 219-227.
Callahan CM, Hui SL, Nienaber NA, Musick BS, Tierney WM. Longitudinal study of depression and health services use among elderly primary care patients. J Am Geriatr Soc (1994) 42: 833-838.
Cantillon M, Harwood D, Barker W, George-Hyslop P, Tsuda T, Ekatarina R, Duara R. No association between apolipoprotien E genotype and late-onset depression in Alzheimer’s disease. Biol Psychiatry (1997) 41: 246-248.
Cohen D, Llorente M, Eisdorfer C. Homicide-suicide in older persons. Am J psychiatry (1998) 155: 390-396.
Comijs HC, Jonker C, Beekman ATF, Deeg DJH. The association between depressive symptoms and cognitive decline in community-dwelling elderly persons. Int J Geriatr Psychiatry (2001) 16: 361-367.
Conwell Y, Nelson JC, Kim KM, Mazure CM. Depression in late life: age of onset as marker of a subtype. J Affect Dis (1989) 17: 189-195.
Conwell Y, Duberstein PR, Cox Ch, Herrmann JH, Forbes NT, Caine ED. Relationship of age axis I diagnoses in victims of completed suicide: A psychological autopsy study. Am J Psychiatry (1996) 153: 1001-1008.
Cooper B, Schwarz R. Psychiatric case identification in an elderly urban population. Soc Psychiatr (1982) 17: 43-52.
Copeland JR, Davidson IA, Dewey ME, Gilmore C, Larkin BA, McWilliam C, Saunders PA, Scott A, Sharma V, Sullivan C. Alzheimer’s disease, other dementias, depression and pseudodementia: prevalence, incidence and three-year outcome in Liverpool. Br J Psychiatry (1993) 162: 124-126.
Copeland JRM, Beekman ATF, Dewey ME, Hooijer C, Jordan A, Lawlor BA, Lobo A, Magnusson H, Mann AH, Meller I, Prince MJ, Reischies F, Turrina C, deVries MW, Wison KCM. Depression in Europe. Geographical distribution among older people. Br J Psychiatry (1999) 174: 312-321.
Copeland JRM, Chen R, Dewey ME, McCracken CFM, Gilmore C, Larkin B, Wilson CM. Dommunity-based case-control study of depression in older people. Cases and sub-cases from the MRC-ALPHA study. Br J Psychiatry (1999) 174: 340-347.
Covinsky KE, Kahana E, Chin MH, Palmer RM, Fortinsky RH, Landefeld CS. Depressive symptoms and 3-year mortality in older hospitalised medical patients. Ann Intern Med (1999) 130: 563-569.
Cuijpers P. Mortality and depressive symptoms in inhabitants of residential homes. Int J Geriatr Psychiatry (2001) 16: 131-138.
Cummimgs JL, Miler B, Hill MA, Neshkes R. Neuropsychiatric aspects of multi-infarct dementia and dementia of the Alzheimer type. Arch Neurol (1987) 44: 389- 393.
Cummings JL, Masterman DL. Depression in patients with Parkinson’s disease. Int J Geriatr Psychiatry (1999) 14: 711-718.
Chen R, Copeland JRM, Wei L. A meta-analysis of epidemiological studies in depression of older people in the people’s republic of China. Int J Geriatr Psychiatry (1999) 14: 821-830.
Chen P, Ganguli M, Mulsant BH, DeKosky ST. The temporal relationship between depressive symptoms and dementia. A community-based prospective study. Arch Gen Psychiatry (1999) 56: 261-266.
Chon MY, Chen ChCh, Tsang HY, Yeh TL, Chen ChSm LeeYH, Tang TCh, LoHY. Community study of depression in old age in Taiwan. Prevalence, life events and socio-demographic correlates. Br J Psychiatry (2001) 178: 29-35.
Chuchinov HM, Wilson Kg, Enns M, Lander S. Prevalence of depression in the terminally ill: effects of diagnostic criteria and symptom threshold judgments. Am J Psychiatry (1994) 151: 537-540.
Dam H, Pedersen HE, Ahingren P. Depression among patients with stroke. Acta Psychiatr Scand 1989; 80:118-124.
Dam H. Depression in stroke patients 7 years following stroke. Acta Psychiatr Scand (2001) 103: 287-293.
De Groot JC, De leeuw FE, Oudkerk M, Hofman A, Jolles J, Breteler M. Cerebral white matter lesions and depressive symptoms in elderly adults. Arch Gen Psychiatry (2000) 57: 1071-1076.
De Leo D, Padoani W, Scocco P, Lie D, Bille Brahe U, Arensman E, Hjelmeland H, Crepet P, Haring Ch, Hawton K, Lonnqvist, Michel K, Pommereau X, Querejeta I, Phillipe J, Salader-renberg E, Schmidtke A, Fricke S, Weinacker B, Tamesvary B, Wasserman D, Faria S. Attempted and completed suicide in older subjects: results from the WHO/EURO multicentre study of suicidal behaviour. Int J Geriatr Psychiat (2001) 16: 300-310.
Denihan A, Kirby M, Bruce I, Cunningham C, Coakley D, Lawlor BA. Three-year prognosis of depression in the community-dwelling elderly. Br J Psychiatry (2000) 176: 453-457.
Devanand DP, Sano M, Tang MX, Taylor S, Gurland BJ, Wilder D, Stern Y, Mayeux R. Depressed mood and the incidence of Alzheimer’s disease in the elderly living in the community. Arch Gen Psychiatry (1996) 53: 175-182.
Downhill JE, Robinson RG. Longitudinal Assessment of depression and cognitive impairment following stroke. J Ner Ment Dis (1994) 182: 425-431.
Druss BG, Rosenheck RA. Patterns of health care cost associated with depression and substance abuse in a national sample. Psychiatr Ser (1999) 50: 214-218.
Druss BG, Rohrbaugh RM, Rosenheck RA. Depressive symptoms and health costs in older medical patients. Am J Psychiatry (1999) 156: 477-479.
Duberstein PR, Conwell Y, Seidlitz L, Lyness JM, Cox Ch, Caine ED. Age and suicidal ideation in older depressed inpatients. Am J Geriatr Psychiatry (1999) 7: 289-296.
Dufouil C, Fuhrer R, Dartigues JF, Alperovitch A. Longitudinal analysis of the association between depressive symtomatology and cognitive deterioration. Am J Epidemiol (1996) 144: 634-641.
Eaton W, Neufeld K, Chen LS, Cai G. A comparison of self-report and clinical diagnostic interviews for depression: Diagnostic Interview Schedule and Schedules for Clinical Assessment in neuropsychiatry in the Baltimore Epidem iologic Catchment Area follow-up. Arch Psychiatry (2000) 57: 217-22.
Feinberg T, Goodman B. Affective illness, dementia, and pseudodementia. J Clin Psychiatry (1984) 45: 99-103.
Fernández L, Villaverde ML, García R, Morales CR, Morera A, De la Fuente J. Estudio comunitario de prevalencia de trastornos depresivos en población geriátrica. An Psiquiatr (1995) 11: 99-102.
Forsell Y, Winblad B. Incidence of major depression in a very elderly population. Int J Geriatr Psychiatry (1999) 14: 368-372.
Geerlings MI, Schoevers RA, Beekman ATF, Lonker C, Deeg DJH, Schmand B, Ader HJ, Bouter LM, Van Tilburg W. Depression and risk of cognitive decline and Alzheimer’s disease. Results of two prospective community-based studies in the Netherlands. Br J Psychiatry (2000) 176: 568-575.
González Torrecillas JL, Mendlewicz J, Lobo A. Análisis de la intensidad de la depresión después de un accidente cerebrovascular y de su relación con la localización de la lesión cerebral. Med Clin (barc) (1997) 109: 241-244.
Green BH, Copeland JRM, Dewey ME, Sharma V, Saunders PA, Davidson IA, Sullivan C, McWilliam C. Risk factors for depression in elderly people: a prospective study. Acta Psychiatr Scand (1992) 86: 213-217.
Greenwald BS, Kramer-Ginsberg E, Krishnan KR, Ashtari M, Auerbach C, Patel M. Neuroanatomical localization of magnetic resonance imaging signal hyperintesisties in geriatric depression. Stroke (1998) 29: 613-617.
Halloran E, Prentice N, Murray CL, O’Caroll R, Glabus MF, Goodwin GM, Ebmeier KP. Follow-up study of depression in the elderly. Clinical and SPECT data. Br J Psychiatry (1999) 175: 252-258.
Heithoff K. Does the ECA unsderestimate the prevalence pf late-depression? J Am Geriatr Soc (1995) 43: 2-6.
Henderson AS, Korten AE, Jacomb PA, Mackinnon AJ, Jorm AF, Christensen H, Rodgers B. The course of depression in the elderly: A longitudinal community-based study in Australia. Psychol Med (1997) 27: 119-129.
Hickie I, Scott E, Mitchell P, Wilhem K, Austin MP, Bennett B. Subcortical hyperintesities resonance imaging: clinical correlates and prognostic significance in patients with severe depression. Biol Psychiatry (1995) 37: 151-160.
Holroyd S, Duryee JJ. Differences in geriatric psychiatry outpatients with early vs late-onset depression. Int J Geriatr Psychiat (1997) 12: 1100-1106.
House A. Depression after stroke. Br J Psychiatry (1987) 294: 76-78.
Jorm AF, Van Duijn CM, Cnada V, Fratiglioni L, Graves AB, Heyman A, Kokmen E, Kondo K, Mortimer JA, Rocca WA, Shalat SL, Soininen H, Hofman A, for the EURODEM risk factors research group. Psychiatry history and related exposures as risk factors for Alzheimer’s disease. Int J Epidemiol (1991) 20 (2): S43-S47.
Jorm AF. Is depression a risk factor for dementia or cognitive decline. Gerontoly (2000) 46: 219-227.
Jorm AF. Does old age reduce the risk of anxiety and depression? A review of epidemiological studies across the adult life span. Psychol Med (2000) 30: 11-22.
Kermis MD. The epidemiology of mental disorder in the elderly: a response to the Senate/AARP report. Gerontologist (1986) 26: 482-486.
Kessing LV, Olsen EW, Mortensen PB, Andersen PK. Dementia in affective disorder: a case register study. Acta Psychiatr Scand (1999) 100: 176-185.
Koenig HG, Hays JC, George LK, Blazer DG, Larson DB, Landerman LR. Modeling the cross-sectional relationship between religion, physical health, social support, and depressive symptoms. Am J Geriatr Psychiatry (1997) 5: 131-144.
Korten A, Henderson S. The Australian National Survey of Mental Health and Well-Being. Common symptoms and disablement. Br J Psychiatry (2000) 177: 325-330.
Kramer-Ginsberg E, Greenwald BS, Krishnan KRR, Christiansen B, Hu J, Ashtari M, Patel M, Pollack S. Neurpsychological functioning and MRI signal hyperintensities in geriatric depression. Am J Psychiatry (1999) 156: 438-444.
Krishnan KRR, Tupler LA, Ritchie JC, McDonald WM, Knight DL, Nemeroff CB, Carroll B. Apolipoprotein E-_4 frequency in geriatric depression. Biol Psychiatry (1996) 40: 69-71.
Krishnan KRR, Hays JC, Blazer D. MRI-defined vascular depression. Am J Psychiatry (1997) 154: 497-501.
Lasser R, Siegel E, Dukoff R, Sunderland T. Diagnosis and treatment geriatric depression. CNS Drugs (1998) 9: 17-30.
Lebowits BD, Pearson JL, Schneider LS, Reynolds CF, Alexopoulos GS, Livingstone M, Conwell Y, Katz IR, Meyers BS, Morrison MF, Mossey J, Niederehe G, Parmelee P. Diagnosis and treatment of depression in late life. Consensus statement Update. JAMA (1997) 278: 1186-1190.
Leinonen E, Korpisammal L, Pulkkinen LM, Pukuri T. The comparison of burden between caregiving spouses of depressive and demented patients. Int J Geriatr Psychiat (2001) 16: 387-393.
Lenze E, Cross McKeel D, Neuman RJ, ShelineYI. White matter hypertintensities and gray matter lesions in physically healthy depressed subjects. Am J Psyhciatry (1999) 156: 1602-1607.
Liu CY, Wang SJ, Teng EL y cols. Depressieve disorders among older residents in a chinese rural community. Psychol Med (1997) 27: 943-949.
Livingston G, Hawkins A, Graham N, Blizard B, Mann A. The Gospel Oak Study: prevalence rates of dementia, depression and activity limitation among elderly residente in inner London. Psychol Med (1990) 20: 137-146.
Livingstone G, Manela M, Katona C. Cost of community care for older people. Br J Psychiatry (1997) 171: 56-69.
Livingston G, Watkin V, Milne B, Manela MV, Katona C. The natural history of depression and the anxiety disorders in older people: The Islington community study. A Affect Dis (1997) 46: 255-262.
Lobo A, Saz P, Marcos G, Dia JL, De la Cámara C. The prevalence of dementia and depresión in the elderly community in a southern european population. Arch Gen Psychiatry (1995) 52: 497-506.
Lupien S, Lecours AR, Lussier I, Schwartz G, Nair NP, Meaney MJ. Basal cortisol levels and cognitive deficits in human aging. J Neurosci (1994) 14: 2893-2903.
Lyness JM, King DA, Conwell Y, Cox C, Caine ED. Cerebrovascular risk factor and 1-year depression outcome in older primary care patients. Am J Psychiatry (2000) 157: 1499-1501.
Madianos MG, Gournas G, Stefanis CN. Depressive symptoms ad depression among elderly people in Athens. Acta Psychiatr Scand (1992) 86: 320-326.
Maj M, Veltro F, Pirozzi R, Lobrace S, Magliano L. Pattern of recurrence of illness after recovery from an episode of major depression: A prospective study. Am J psychiatry (1992) 149: 795-800.
McEwen BS. How do sex and stress hormones affect nerve cells? Ann NY Acad Sci (1994) 743: 1-18.
Meller I, Fichter MM, Schroppel H. Incidence of depression in octo and nonagenarians: results of an epidemiological follow-up community study. Eur Arch Psychiatry Clin Neurosci (1996) 246: 93-99.
Morris C, Ballard C, Thomas AJ, O’Brien JT. Is apolipoprotein e4 associated eith cognitive decline in depression? Int J Geriatr Psychiat (2001) 16: 436-441.
Mottram P, Wilson K, Copeland J. Validation of the Hamilton depression ratig scale and Montgommery and Asberg rating scales in terms of AGECAT depression cases. Int J Geriatr Psychiatry (2000) 15: 1113-1119.
Mueller TI, León AC, Keller MB, Solomon DA, Endicott J, Coryell W, Warshaw M, Maser JD. Recurrence after recovery from major depressive disorder during 15 years of observational follow-up. Am J Psychiatry (1999) 156: 1000-1006.
Mulsant BH, Ganguli M. Epidemiology and diagnosis of depression in late life. J Clin Psychiatry (1999) 60 (20): 9-15.
Murray CJ, López AD. Global mortality, disability, and the contribution of risk factors: global burden of disease study. Lancet (1997) 349: 1436-1442.
Murray CJ, López AD. Alternative projections of mortality and disability by cause 1990-2020: global burden of disease study. Lancet (1997) 349: 498-504.
Nebes RD, Vora IJ, Meltzer CC, Fukui MB, Williams RL, Kamboh MI, Saxton J, Houck PR, DeKosky ST, Reynolds CF. Relationship of deep white matter hyperintensities and apolipoprotein E genotyp to depressive symptoms il older adults without clinical depression. Am J Psychiatry (2001) 158: 878-884.
Newman SC, Sheldon CT, Bland RC. Prevalence of depression in an elderly community sample: a comparison of GMS-AGECAT and DSM-IV, diagnostic criteria. Psychol med (1998) 28: 1339-1345.
Nilsson FM, Kessing LV, Bolwig TG. Increased risk of developing Parkinson’s disease for patients with major affective disorder: a register study. Acta Psychiatr Scand (2001) 104: 380-386.
O’Brien J, Desmond P, Ames D, Scheitzer I, Harrigan S Tress B. A magnetic resonance imaging study of white matter lesions in depression and Alzheimer’s disease. Br J Psychiatry (1996) 168: 477-485.
O’Brien JT. The «glucocorticoides cascade» hypothesis in man. Prolonged stress may cause permanent brain damage. Br J Psyhciatry (1997) 170: 199-201.
O’Connor DW, Pollit PA, Roth M, Brook PB Reiss BB. Memory complaints and impairment in normal, depressed and demented elderly persons identified in a community survey. Arch Gen Psychiatry (1990) 47: 224-227.
Pälson S, Aevarsson Ö, Skoog I. Depression, cerebral atrophy, cognitive performance in elderly patients suffering from depression or dementia. Int J Geriatr Psychiatr (1991) 6: 287-293.
Parker G. Are the lifetime prevalence estimates in the ECA atudy accurate? Psychol Med (1987) 17: 275-282.
Penninx BWJH, Guralnik JM, Ferrucci L, Simonsick EM, Deeg DJH, Wallace RB. Depressive symptoms and physical decline in community-dwelling older persons. JAMA (1998) 279: 1720-1726.
Penninx BWJH, Guralnik JM, Pahor M, Ferrucci L, Cerhan JR, Wallace RB, Havlik RJ. Chronically depressed mood and cancer risk in older persons. J Nat Cancer Inst (1998) 90: 1888-1893.
Penninx BWJH, Geerlings SW, Deeg DJH, van Eijk JTM, van Tilburg WV, Beekman ATF. Minor and major depression and the risk in older persons. Arch Gen Psychiatry (1999) 56: 889-895.
Penninx BWJH, Deeg DJH, van Eijk JThM, Beekman ATF, Guralnik JM. Changes in depression and physical decline il older adults: a longitudinal perspective. J Affect Dis (2000) 61: 1-12.
Penninx BWJH, Beekman ATF, Honig A, Deeg DJH, Schoevers RA, van Eijk JTM, van Tilburg W. Depression and cardiac mortality. Results from a community-based longitudinal study. Arch Gen Psychiatry (2001) 58: 221-227.
Phillips CK, Henderson AS. The prevalence of depression among Australian nursing home residents: result using draft ICD.9 and DSM-III criteria. Psychol Med (1991) 21: 335-352.
Piccinelli M, Wilkinson G. Gener differences in depression. Critical review. Br J Psychiatry (2000) 177: 486-492.
Pomeroy IM, Clrak CR, Philp I. The effectiveness of very short scales for depression screening in elderly medical patients. Int J Geriatr Psychiatry (2001) 16: 321-326.
Prince MJ, Harwood RH, Blizard RA, Thomas A, Mann AH. Impairment, disability and handicap as risk factors for depression in old age. The Gospel Oak Project V. Psychol Med (1997) 27: 311-321.
Prince MJ, Harwood RH, Blizard RA, Thomas A, Mann AH. Social support deficits, loneliness and life events as risk factors for depression in old age. The Gospel Oak Project VI. Psychol Med (1997) 27: 323-332.
Prince MJ, Harwood RH, Thomas A, Manna AH. A prospective populations-based cohort study of the effects of disablement and social milieu on the onset and maintenance of late-life depression. The Gospel Oak Study Project VII. Psychol Med (1998) 28: 337-350.
Prince MJ, Beekman AT, Deeg DJ, Fuhrer R, Kivela SL, Lawlor BA, Lobo A, Magnusson H, Meller I, van Oyen H, Reischies F, Roelands M, Skoog I, Turrina C, Copeland JR. Depression symptoms in late life assessed using the EURO-D scale. Effect of age, gender and marital status in 14 European centres. Br. J Psychiatry (1999) 174: 339-345.
Radloff LS. CES-D scale: a self-report depression scale for research in the general population. Applied Psychological Measurement (1977) 1: 385-401.
Rao R, Jackson S, Howard R. Depression in older people with mild stroke, carotid stenosis and peripheral vascular disease: A comparisons with healthy controls. Int J Geriatr psychiatry (2001) 175-183.
Reding M, Haycox J, Blass J. Depression inpatients referred to a demencia clinia. Arch Neurology (1985) 42: 894-896.
Regier DA, Boyd JH, Burke JD, Rae DS, Myers JK, Kramer M, Robins LN, George LK, Karno M, Locke BZ. One-month prevalence of mental disorders in the united States. Based on five Epidemiologic Catchment Area Sites. Arch Gen Psychiatry (1988) 45: 977-986.
Regier DA, Farmer ME, Rae DS, Myers JK, Kramer M, Robins LN, George LK, Karno M, Locke BZ. One-month prevalence of mental disorders in the United States and sociodemographic characteristics: The Epidemiologic Catchment Area study. Acta Psychiatr Scand (1993) 88: 35-47.
Richard IM. Depression in Parkinson’s disease. Curr Treat Options Neurol (2000) 2: 263-274.
Roberts RE, Shema SJ, Kaplan GA, Strawbridge WJ. Sleep complaints and depression in an aging cohort: a prospective perspective. Am J psychiatry (2000) 157: 81-88.
Robinson RG, Starkstein SE. Current research in affective disorders following stroke. J Neuropsychiatr Neurosci (1990) 2: 1-144.
Robinson RG, Starr LB, Price TR. A two year longitudinal study of mood disorders following stroke. Prevalence and duration of six months follow-up. Br J Psychiatry (1984) 144: 256-262.
Rozzini R, Frisoni GB, Ferrucci C, Trabuchi M. Co-ocurrence of disadvantage conditions in elderly sunjects with depressive symptoms. J Afect Disord (1997) 46: 247-254.
Sapolsky RM. Glucocorticoids and hippocampal atrophy in neuropsychiatric disorders. Arch Gen Psychiatry (2000) 57: 925-935.
Sato T, Sakado K, Uehara T, Hirano S. Personality disorder comobidity in early-onset versus late-onset major depresión in Japan. J Nerv Ment Dis (1999) 187: 237-242.
Schrag A, Jahanshahi M, Quinn NP. Whay contribute to depression in Parkinson’s disease? Psychol Med (2001) 31: 65-73.
Schoevers RA, Geerlings MI, Beekman ATF, Penninx BWJH, Deeg DJH, Jonker C, van Tilburg W. Association of depression and gender with mortality in old age. Results from the Amsterdam Study of the Elderly (AMSTEL). Br. J Psychiatry (2000) 177: 336-342.
Schulz R, Beach SR, Ives DG, Martire LM, Ariyo AA, Kop WJ. Association between depression and mortality in older adults. The cardiovascular health study. Arch Inter Med (2000) 160: 1761-1768.
Sharma VK, Copeland JRM, Dewey ME, Lowe D, Davidson I. Outcome of the depressed elderly living in the community in Liverpool: a 5-year follow-up. Psychol Med (1998) 28: 1329-1337.
Shi J, Perry G, Smith MA, Friedland RP. Vascular abnormalities: the insidious pathogenesis of Alzheimer’s disease. Neurobiology of Aging (2000) 21: 357-361.
Snowdon J. The prevalence of depression in old age [editorial]. Int J Geriat Psychiat (1990) 5: 145-149.
Snowdon J. Prevalence of depression in old age. Br J Psychiatry (2001) 178: 476-477.
Speck CE, Kukull WA, Brenner DE, Bouren JD, McCormick WC, Teri L, Planschimidt ML, Thompson JD, Larson EA. History of depression as a risk factor for Azlheimer’s disease. Epidemiology (1995) 6: 366-369.
Starktein SE, Robinson RG. Affective disorders and cerebral vascular disease. Br. J Psychiatry (1989) 154: 170-182.
Steffens DC, Plassman BL, Helms MJ, Wels-Bohmer KA, Breitner JCS. A twin study of late-onset depression and lipoprotein _4 as isk factors for Alzheimer’s disease. Biol Psychiatry (1997) 41: 851-856.
Steffens DC, Plassman BL, Helms MJ, Welsh-Bohmer KA, Saunders AM, Breitner JCS. A twin study of late-onset depression and apoliprotein E _4 as isk factors for Alzheimer’s disease. Biol Psychiatry (1997) 41: 851-856.
Steffens DC, Skoog I, Norton MC, Hart AD, Tschanz JT, Plassman BL, Wyse BW, Welsh-Bohmer KA, Breitner JCS. Prevalence of depression and its treatment in an elderly population. Arch Gen Psychiatry (2000) 57: 601-607.
Steffens DC, Conway CR, Dombeck C, Wagner HR, Tupler LA, Weiner RD. Severity of subcortical gray matter hyperintensity predicts ECT response in geriatric depression. J ECT (2001) 17: 45-49.
Stewart R, Prince M, Richards M, Brayne
C, Mann A. Stroke, vascular risk factors and depression: Cross-sectional
study in a UK Caribbean-born population. Br J Psychiatry (2001) 178.