Informaciones Psiquiátricas - Segundo trimestre 2007. Número 188
La controversia de los antipsicóticos atípicos en Psicogeriatría. Seguridad y tolerancia versus coste
Joaquín Pujol Doménech
Coordinador Unidad de Psiquiatría Geriátrica. Institut Clínic de Neurociències. Barcelona.
Pilar de Azpiazu Artigas
Psiquiatra Área de Psicogeriatría. C.A.S.M. Benito Menni Sant Boi de Llobregat.
Recepción: 26-02-07 / Aceptación: 02-04-07
El empleo de los antipsicóticos en pacientes ancianos fuera del diagnóstico esquizofrenia es un hecho frecuente y controvertido, lo más habitual es utilizarlos para el control de determinados síntomas en el campo de las demencias.
El paciente con demencia presenta además de los síntomas propios del terreno cognitivo una serie de manifestaciones que pueden ser tanto o más problemáticas que los estrictamente cognitivos, fundamentalmente los trastornos conductuales y los síntomas psicóticos.
Los Trastornos conductuales constituyen un tema complejo y confuso, se utilizan múltiples terminologías que van desde síntomas psiquiátricos, psicológicos, neuropsiquiátricos, síntomas conductuales, síntomas psicológicos y conductuales y otros, el empleo de uno u otro de dichos términos puede ser por sí mismo un indicador del tipo de formación del autor que lo utiliza ya que en este terreno convergen múltiples profesionales.
La relevancia de este tipo de manifestaciones había sido relegada durante décadas de forma que el interés se centró sólo en los aspectos del déficit cognitivo y de la anatomía patológica hasta que finalmente en 1992 fue reconocido su interés al ser considerado como 1ª prioridad para la investigación por la Alz Ass., con todo lo que esto comporta a efectos de facilidades para la investigación en este campo, no es de extrañar por tanto que hasta entonces encontrásemos escasas referencias.
Otro aspecto relevante es el constituido por los Síntomas Psicóticos que a menudo presentan los pacientes con demencia, éstos son de difícil estudio ya que el paciente al presentar déficits de memoria ofrece relatos incompletos que precisan objetivación a cargo de terceras personas y éstas no tienen porque poseer formación psicopatológica adecuada. Por otro lado el curso es fluctuante de un momento a otro de la evolución de la enfermedad.
Un obstáculo importante viene condicionado por la indefinición del término «psicótico» que manejamos habitualmente, a veces en forma excesivamente amplia y/o ligera. Téngase además en cuenta que los criterios para demencia pueden ser múltiples y no totalmente coincidentes (DSM IV, NINCS-ADRDA etc.) con lo que la homogenización de muestras es mucho más compleja.
Cuando analizamos el tema de los síntomas conductuales, deberíamos plantearnos que la primera dificultad reside en la precisión de si estamos hablando de un origen primario como puede ser la acatisia, el vagabundeo o las estereotipias o de algo secundario como puede ser la agitación secundaria a dolor, la conducta agresiva secundaria a la misidentificación o la agitación secundaria a una serie de elementos delirantes primarios1.
La agitación y la agresividad constituyen uno de los grandes problemas que dificultan la asistencia de estos pacientes y condicionan su tratamiento, hay que tener siempre en cuenta que en sí mismos no constituyen entidades nosológicas, que su presentación es habitualmente transitoria, que muchas veces son secundarios a causas identificables, que comportan demanda de solución rápida por el grave distrés ambiental y por último que requieren pautas terapéuticas flexibles adaptadas a la causa y al momento evolutivo.
Para su control hay que considerar dos grandes grupos de abordajes como se señala en la tabla I.

No hay que olvidar que el tratamiento debe considerarse siempre como un TODO en el cual cada uno de los aspectos mencionados representa una parte en un contexto mucho más amplio y que el resultado será variable en función de la adecuada aplicación de cada una de estas partes ya que unas interactúan necesariamente en las otras. Siendo muy difícil valorar los efectos aislados de cada una de ellas. Como que además cada aspecto terapéutico es puesto en práctica por uno o varios cuidadores, la formación y características personales de estos influirán enormemente en el resultado final.
Cuando nos planteamos el posible empleo de los antipsicóticos tenemos que tener muy presente la información disponible que se basa en estudios escasos que ofrecen muestras que raramente pueden considerarse representativas de la realidad clínica habitual ya que la obtención de consentimiento informado en este tipo de pacientes es muy problemática, la existencia de un consentimiento representa en sí mismo un sesgo de la muestra, como saben todos aquellos que habitualmente tratan este tipo de enfermos.
Teniendo en cuenta las reservas provinentes de lo que acabamos de mencionar tendremos que convenir que los criterios para la elección de un antipsicótico en un caso concreto se basarán como se expresa en la tabla II mucho más en aspectos de tolerancia y posibilidad de empleo real que en simples términos de eficacia.
Uno de los parámetros más relevantes es el de la seguridad ya que todos estamos convencidos de que el empleo de un neuroléptico comporta siempre un cierto nivel de riesgo. En los últimos años han aparecido una serie de datos que es conveniente citar y analizar:
En un estudio de Nasrallah sobre el riesgo total de muerte2, que abarca 22.890 casos mayores de 65 años tratados con antipsicóticos típicos o atípicos se objetivó que el riesgo era mayor para los sujetos que recibían antipsicóticos que para los que no los recibían, que el riesgo era mayor al principio del tratamiento y cuando se empleaban dosis altas y que el incremento de riesgo era igual para los clásicos que para los atípicos.
Algunos de los estudios que han levantado mayor polémica han sido analizados cuidadosamente por HN Lanctot3 objetivándose que se trataba de estudios que habían sido diseñados con otro objetivo, que las muestras no eran homogéneas ni comparables, que se consideraban AVC episodios clínicos inespecíficos y muy especialmente que según el método de análisis estadístico que se utilizara las conclusiones podían ser distintas (¡¡empleando el metanálisis la razón de riesgo es significativa pero empleando el pooled analysis no lo es!!).

En otro estudio, Hermann4, estudia el riesgo de presentación de accidente vascular cerebral, para ello analiza una muestra de sujetos de más de 65 años tratados con antipsicóticos: 1.015 recibieron antipsicóticos clásicos, 6.964 risperidona y 3.421 olanzapina, el riesgo comparativo fue equiparable entre los grupos.
Otro estudio sobre el mismo aspecto: Liperoti5 analiza el riesgo de presentación de AVC cuyos resultados se expresan en la tabla III.

En el terreno de los estudios de cohortes encontramos el trabajo de Kozma6 efectuado sobre datos provenientes de la base Medicaid desde 1999 a 2002 con un número muy elevado de pacientes: 2.898 para risperidona, 4.093 para olanzapina, 1.259 para haloperidol y 688 para quetiapina.
En estos pacientes se comparaba el riego para AVC entre los grupos tratados con risperidona, quetiapina, olanzapina con los tratados con haloperidol, el resultado fue que los que habían recibido haloperidol tienen un riego doble para AVC que los tratados con los atípicos.
En la Revisión de la Cochrane Library7 encontramos un metaanálisis de 9 ensayos controlados con placebo que muestra como conclusiones que tanto la risperidona como la olanzapina mejoraron la agresividad (al ser datos procedentes de estudios distintos no es posible saber si esta agresividad era primaria o secundaria y en este caso a que), presentándose mayor incidencia de Ef. Sec. Extrapiramidales y «otros», así como mayor presencia de AVC. Las tasas de abandono significativas se dieron en niveles de dosificación de más de 2 mg. Para risperidona y a partir de 5-10 mg. para olanzapina.
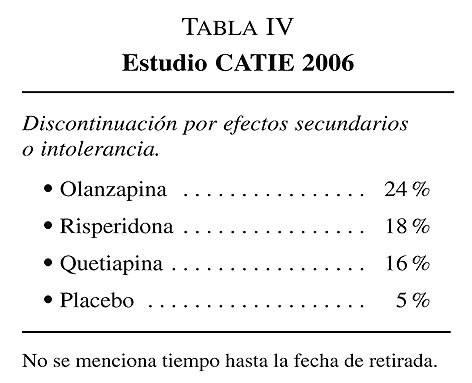
Muy recientemente han aparecido los resultados del Estudio CATIE para ancianos con Demencia8 los datos más relevantes de dicho estudio son:
Discontinuación por efectos secundarios: Olanzapina 24%, Risperidona 18%, Quetiapina 16% y Placebo 5%, en los datos publicados no se menciona el tiempo transcurrido hasta la fecha de la retirada (tabla IV).
En el mismo estudio se analiza el tiempo total hasta retirada en función de falta de eficacia, los resultados se esquematizan en la tabla V.

Es interesante comparar estos datos con los de eficacia expresados a través del porcentaje de mejoría que se expresan en la tabla VI.

Si se analizan cuidadosamente estos resultados veremos que existe un cierto porcentaje de pacientes que no aparecen ni como retirados por ineficacia ni dentro del grupo en el que la medicación se mostró eficaz (caso de la risperidona 29% mejoría, 18% discontinuación por efectos secundarios o intolerancia y 44% ineficacia a las 26 semanas, el total suma 91% desconociéndose lo que ocurrió en el 9% restante).
Siguiendo una de las recomendaciones en el sentido de la necesidad de valorar casos individuales aportamos a continuación tres casos seguidos directamente por nosotros (tabla VII).

En el primero resulta evidente que el efecto secundario por administración de haloperidol era perfectamente previsible ya que es muy conocida la extrema sensibilidad extrapiramidal de los pacientes con Enf. de Cuerpos de Lewy, por tanto a nuestro juicio sólo puede valorarse como un ejemplo de administración de un fármaco inadecuado al caso.
En el segundo se pone de relieve que el uso de un antipsicótico no esta justificado ya que los fenómenos de misidentificación y las conductas de agitación secundarias no tienen porque ser valoradas psicopatológicamente en demenciados como síntomas de la esfera psicótica, sino más razonablemente de la cognitiva, por tanto no tienen porque modificarse con un antipsicótico, por tanto la valoración iría en el sentido de empleo de medicación inadecuada a la sintomatología.
En el tercer caso es en el único en que sería razonable el uso de los antipsicóticos ya que la sintomatología que presenta es la propia de un delirio. Los resultados del tratamiento fueron correctos a las dos semanas.
Nos ha parecido útil presentar estos ejemplos ya que a través de ellos se muestra como una valoración psicopatológica adecuada es un elemento indispensable del cual puede derivar un diagnóstico clínico correcto y por tanto las conclusiones que pueden sacarse de exploraciones superficiales, del empleo de entrevistas dirigidas elementales o de algunas escalas que priorizan la brevedad y la simplicidad a la calidad de los resultados, puede resultar muy arriesgada.
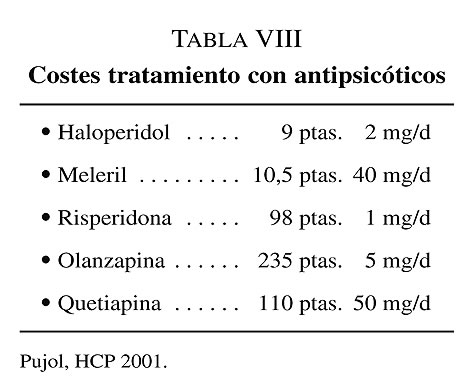
Parece lógico detenerse un poco en el terreno del coste de los neurolépticos atípicos ya que todos pensamos que éste es uno de los factores que de una forma u otra están en la base de la polémica ya que en caso contrario haría muchísimo tiempo que se habrían tomado medidas controladoras sobre el uso de los antipsicóticos clásicos en esta indicación que ni se tomaron en el momento histórico correspondiente ni se han tomado todavía en la actualidad a pesar de la evidencia de su mayor riesgo.
En la tabla VIII adjunta y a simple título orientativo reproducimos la tabla de coste de medicación expresada en pesetas8 ya que se elaboró en un momento en que los precios se expresaban en esta moneda a pesar de que las diferencias en el coste son importantes y hablan por sí mismas consideramos que el factor fundamental es una adecuada valoración de la ecuación riesgo-beneficio aplicada a cada caso y en cada momento evolutivo de cada paciente y que lo que realmente podría resultar oneroso, es el tiempo necesario para el seguimiento de los pacientes a cargo de profesionales adecuadamente formados en el campo de la psiquiatría geriátrica.
La aparición de tan apasionante controversia, es posible que haya contribuido a crear cierta confusión, en especial, en esferas de profesionales que tienen que tratar este tipo de patologías en forma tangencial, ya que no han recibido formación psicopatológica específica. Sin embargo, en los medios especializados la polémica ha sido recibida en forma mucho menos traumática, a continuación señalamos los temas de mayor interés que han aparecido en las reuniones científicas y grupos de trabajo en los últimos dos años (tablas IX y X).


Como resumen final podemos decir que en el momento actual las razones para seguir utilizando antipsicóticos atípicos en pacientes con demencia se basan en que los efectos secundarios son menores tanto a corto como a largo plazo, que poseen menor o nula acción anticolinérgica, que su mejor tolerancia permite una manejabilidad incomparablemente superior a la de los clásicos, que su cardiotoxocidad es evidentemente mucho menor y que su eficacia que evidentemente es moderada debe considerarse tan baja (o tan alta !!) como la del haloperidol10, 11, 12, 13, 14.
Tal como expresamos en una reciente publicación «En todas las especialidades hay fármacos con problemas de uso pero tendremos que seguir utilizándolos en tanto no estén disponibles opciones mejores»1, a lo que cabe añadir... y más baratas...
BIBLIOGRAFÍA
1. Pujol J, De Azpiazu P. Antipsicóticos en ancianos: ¿típicos o atípicos?. Med. Clin. (Barc.); 2006, 126 (11): 415-7.
2. Nasrallah HA, Thantween W, Nasrallah AT. Lower mortality in Geriatic Patients Receiving Risperidone and Olanzapine versus Haloperidol. Am J Geriatr Psychiatry 12: 4, July August 2004. 437-439.
3. Hermann N, Lanctot KL. Do atypical antipsychotics cause stroke ? CNS Drugs 2005; 19: 91-103.
4. Herrmann N, Mamdani M, Lanctot KL. Atypical Antipsychotics and Risk of Cerebrovascular Accidents. Am J Psychiatry 161: June 2004, 1113-1115.
5. Liperoti R, Gambassi G, Lapane KI et al. Conventionaln and Atypical Antipsychotics and the Risk of Hospitalization for Ventricular Arrythmias or Cardiac Arrest. Arch Intern Med. 165, 6; Mar 28 2005, 696-701.
6. Kozma C, Engelhart L, Long S et al. No evidence for relative stroke risk in eldely dementia patients treated with Risperidone versus other antipsychotics. Poster APA Annual Meeting 2004.
7. Ballard C, Waite J. Cochrane Database of Systematic Reviews 2002, Issue 1. The Effectiveness of atypical antipsychotics for the treatment of aggression and psychosis in Alzheimer’s disease. Issue 1, 2006. Chichester UK.
8. Schneider LS, Tariot PN. Lyketsos CG et al. National Institute of Mental Health clinical antipsychotic trials of intervention effectiveness (CATIE): Alzheimer’s disease trial methodology. Am J Geriatric Psychiatry 2001; 9: 346 -60.
9. Pujol J, De Azpiazu P. Ús de neurolèptics en la demència. Butlletí de Informació Farmacoterapèutica del Consorci Sanitari de Barcelona, 2003, 44: 1-6.
10. Sink KM, Holden KF, Yaffe K. Pharmacological Treatment of Neuropsychiatric Symptoms of Dementia. A Review of the Evidence.JAMA February 2005, 293, 5, 596-608.
11. Tariot PN, Salzman C, Yeung PP et al. Long-term use of quetiapine in elderly patients with psychotic disorders.Clin Ther 2000; 22: 1068-1084.
12. Schneider LS, Tariot P, Karen S et al. Effectiveness of Atypical Antipsychotic Drugs in Patients with Alzheimer’s Disease. N Engl J Med 2006; 355: 1525-38.
13. Lonegan E, Luxenberg J, Colford J. Haloperidol para la agitación en la demencia. En: Cochrane Library plus en español, Update Software. 2002.
14. De Deyn PP, Rabheru K, Rasmussen A. A randomized trial of risperidone, placebo,and haloperidol for behavioral symptoms of dementia. Neurology 1999; 53: 946-955.