Informaciones Psiquiátricas - Tercer trimestre 2002. Número 169
La esquizofrenia tardía
Manuel Martín Carrasco
Clínica Psiquiátrica Padre Menni (Pamplona).
Antonio Bulbena Vilarrasa
Servicio de Psiquiatría. Hospital del Mar (Barcelona).
Recepción: 09-04-02 / Aceptación: 29-04-02
RESUMEN
La esquizofrenia tardía es una categoría diagnóstica controvertida. Aunque se considera que la esquizofrenia es una enfermedad de la adolescencia tardía o el inicio de la madurez, una proporción no desdeñable de pacientes presentan la enfermedad por primera vez en la etapa final de la vida. Sin embargo, las incongruencias de los sistemas de nomenclatura y diagnóstico, unido a una tendencia a relacionar las psicosis tardías con factores orgánicos, han dado lugar a que existan dudas sobre la conexión de estos casos con la esquizofrenia. La presentación clínica de la esquizofrenia de inicio tardío es diferente a la de inicio temprano, especialmente por la falta de disfunción premórbida, y la menor presencia de síntomas negativos y trastornos del pensamiento. Asimismo, el curso de la esquizofrenia tardía es variable, lo que puede reflejar una diversidad etiogénica. Los fármacos antipsicóticos atípicos —como risperidona, olanzapina y quetiapina— pueden ser útiles en este tipo de pacientes, especialmente por la baja prevalencia de efectos adversos de tipo extrapiramidal como la discinesia tardía, a los que la población anciana es más sensible. En conjunto, es notable el escaso progreso en el conocimiento de la presentación clínica, nosología, factores de riesgo, fisiopatología y manejo clínico, y la esquizofrenia de inicio tardío continúa siendo un área poco conocida e investigada de la Psiquiatría.
Palabras clave: Esquizofrenia tardía, risperidona, olanzapina, quetiapina.
ABSTRACT
Late onset schizophrenia is a controversial medical diagnosis. Although schizophrenia is generally regarded as an illness with onset in late adolescence or early adult life, a sizeable minority of patients first become ill in middle or old age. However, inconsistencies in diagnostic systems and nomenclature, coupled with a tendency among most schizophrenia researchers to ascribe late-onset psychoses to organic factors, have led to such cases occupying an ambiguous position in relation to schizophrenia. The clinical presentation of such patients shows some differences from patients with early-onset disease, particularly in having a lower prevalence of premorbid dysfunction, negative symptoms and formal thought disorder. The longitudinal course is variable, possibly a reflection of aetiological heterogeneity. Atypical antipsychotic agents —risperidona, olanzapina, quetiapina— would appear to have significant benefits in the treatment of this group of patients, given the particular vulnerability of the elderly to extrapyramidal adverse effects, notably tardive dyskinesia. Overall, there is limited progress in our understanding of the clinical presentation, nosology, risk factors, pathophysiology and management of older adults with late onset schizophrenia, which remains a poorly understood and under-researched area of Psychiatry.
Key words: Late-onset schizophrenia, risperidona, olanzapina, quetiapina.
INTRODUCCIÓN
Tradicionalmente se ha considerado la esquizofrenia y otros trastornos psicóticos como un problema propio del comienzo de la edad adulta, y se ha prestado poca o escasa atención a los trastornos psicóticos del anciano. Se ha calculado que la proporción de estudios sobre la esquizofrenia en jóvenes y ancianos es de 16 a 11. Por otra parte, el aumento de la esperanza de vida ha incrementado también la longevidad de los pacientes con esquizofrenia, poniendo de relieve los problemas clínicos, asistenciales y terapéuticos de estos trastornos. Por ejemplo, en el plano terapéutico, la eficacia de los fármacos antipsicóticos o neurolépticos está fuera de toda duda. Sin embargo, su empleo en ancianos presenta riesgos iatrogénicos notables, como la presentación de discinesia tardía. En la esfera asistencial, la discapacidad resultante de los trastornos psicóticos se ve potenciada en el anciano por la coincidencia con otras causas de incapacidad, como enfermedades neurológicas o cardiopatías, y por la falta de una red social de apoyo, por lo que con frecuencia resulta en la institucionalización del paciente. A su vez, la institucionalización, como en el caso de la enfermedad de Alzheimer, comporta numerosos problemas asociados, entre los que podemos citar el aumento de costes sociales, o la necesidad de tratamiento psiquiátrico especializado en las instituciones o residencias.
En la tabla I se recogen las entidades nosológicas que engloban la mayoría de los trastornos psicóticos que pueden presentarse en el anciano. La prevalencia global de los mismos alcanza un 4%, aunque en las residencias de ancianos puede alcanzar hasta un 21%, según distintos estudios2 (tabla II). Considerando las enfermedades psiquiátricas en su conjunto, puede decirse que existe una incidencia superior de síntomas psicóticos en ancianos, comparados con pacientes más jóvenes3. Es posible que algunos factores relacionados con el propio proceso de envejecimiento, como el deterioro funcional de áreas corticales frontotemporales, o ciertos cambios neuroquímicos en el cerebro favorezcan la aparición de sintomatología psicótica en el anciano4. Por otra parte, a esta vulnerabilidad biológica pueden sumarse otros factores, como la comorbilidad con enfermedades somáticas, el aislamiento social, los déficits sensoriales, los cambios cognitivos, el empleo de numerosos fármacos, y el abuso de alcohol u otros tóxicos. Los cambios producidos por el envejecimiento sobre las características farmacocinéticas y farmacodinámicas pueden modificar la respuesta a determinadas sustancias y favorecer la aparición de delirium. Por último, otros factores como la predisposición genética, la presencia de patrones alterados de personalidad —paranoide, esquizoide, esquizotípica— y el sexo femenino también han sido considerados factores de riesgo para la aparición de psicosis en el anciano5, 6 (tabla III).



LA ESQUIZOFRENIA TARDÍA
Centrándonos en la esquizofrenia de inicio tardío, ya hemos comentado que se trata de un trastorno relativamente poco estudiado. Tradicionalmente, esta relativa falta de interés se ha achacado a la rareza del trastorno, aunque también pueden haber influido otros factores, como la mala definición conceptual o diferencias terminológicas. Los escasos estudios epidemiológicos sobre la esquizofrenia en el anciano (tabla IV) encuentran en general unas cifras de prevalencia en torno al 0,2-0,6%7, 8, 9, 10 lo que contrasta con las cifras en torno al 1-1,3%11 que se admiten generalmente para la esquizofrenia en su-jetos más jóvenes. Este hecho plantea algunas dudas sobre las razones de esta disminución de la prevalencia. Es posible que los pacientes con esquizofrenia tengan una esperanza de vida menor que la población general, por lo que, al morir antes, no alcanzarían la vejez. Pero también es posible que se recuperen lo suficiente de sus síntomas como para que sea difícil detectarlos, o que pierdan contacto con los servicios psiquiátricos especializados, camuflándose entre la población anciana institucionalizada afectada de enfermedades psiquiátricas graves, tratándoseles de forma indiferenciada como «ancianos demenciados».
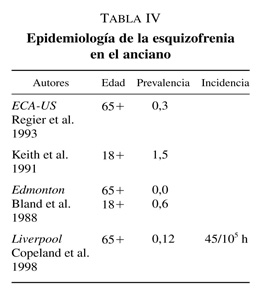
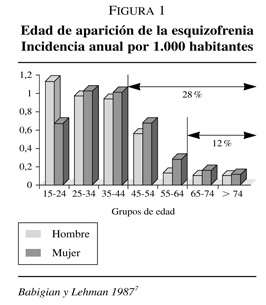
Sin embargo, los estudios sobre la edad de aparición de la esquizofrenia revelan que, aunque la mayoría de los casos mantienen un inicio precoz, por debajo de los 45 años, existe un porcentaje muy apreciable —alrededor del 12%— que presenta un comienzo tardío (figura 1)12. De esta manera, aunque se trata de una patología relativamente rara, el problema planteado por esta enfermedad va a ser importante en cifras absolutas, dadas las tendencias demográficas que se prevén para los países de la comunidad europea. La figura 2 muestra las cifras referidas a la población española, con el porcentaje de población de edad superior a los 65 años y la frecuencia absoluta en miles de sujetos afectados por la enfermedad; como puede apreciarse, una cifra de alrededor de doce mil enfermos con una patología tan grave supone sin duda un serio reto asistencial.
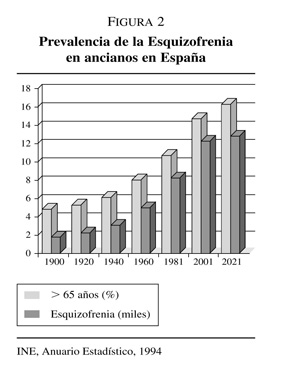
Como ya se ha señalado, a la hora de estudiar la esquizofrenia en el anciano, hay que diferenciar entre las formas de inicio precoz y tardío. En cuanto a las formas de inicio a edad temprana (tabla V), representan aproximadamente el 90% de los casos de esquizofrenia en el anciano13. Existen datos que sugieren que con la edad se produce una atenuación de los síntomas, especialmente de los de tipo positivo y comportamentales, lo que permitiría una rehabilitación social de los pacientes14. A ello se opondría, sin embargo, la presencia de problemas sociales, como la falta de cuidadores; sanitarios, como la presencia de comorbilidad con otras enfermedades —dado que los pacientes con esquizofrenia reciben una atención sanitaria por debajo de los niveles de calidad de la población general—, o psiquiátricos, como la frecuente presentación de deterioro cognitivo entre pacientes ancianos con esquizofrenia15, 16 con la consiguiente disminución de la capacidad funcional17, 18.

Aunque no puede hablarse propiamente de formas clínicas diferentes —dado que la mayoría de los sujetos con esquizofrenia de inicio tardío cumplen los criterios de diagnóstico DSM-IV para la esquizofrenia—, la esquizofrenia tardía presenta algunos rasgos propios (tablas VI y VII), que la diferencian de las formas más precoces. Por ejemplo, el predominio del sexo femenino, la frecuente presentación de ideación delirante de tipo persecutorio, la menor frecuencia de trastorno formal del pensamiento —por ejemplo, asociaciones laxas, lenguaje extravagante o sin objeto— o la menor incidencia de síntomas de tipo negativo, como el aplanamiento afectivo o la abulia. También se han encontrado diferencias estructurales cerebrales, como el mayor tamaño del tálamo en sujetos con esquizofrenia tardía19, o terapéuticas, como la respuesta con menores dosis de antipsicóticos en los casos de inicio tardío20.


La etiología de la esquizofrenia tardía no está clara. La presencia de una mayor frecuencia de esquizofrenia en familiares de primer grado sugiere la presencia de factores genéticos comunes a las formas precoces y tardías, aunque existe una carga genética menor en las formas tardías21. La esquizofrenia tardía podría consistir en subtipo neurobiológico de esquizofrenia en el que concurren factores protectores y/o desencadenantes específicos20. Algunos autores han prestado atención a la importancia de la afectación sensorial como factor asociado al desarrollo de una esquizofrenia de inicio tardío. Con frecuencia se encuentra un déficit auditivo —hasta un 30% de los casos— seguido de déficit visual22. Otros investigadores han destacado la importancia de otros factores, como la personalidad premórbida de tipo paranoide o esquizoide23; en este sentido, se ha señalado que el porcentaje de sujetos solteros o sin pareja era superior entre los pacientes con esquizofrenia tardía que en controles sanos o en pacientes con trastornos afectivos de la misma edad. Recientemente, un grupo internacional de consenso ha propuesto la división de los cuadros psicóticos no-afectivos no-orgánicos del anciano en dos categorías diagnósticas según la edad de comienzo: esquizofrenia de inicio tardío (comienzo posterior a 40 años) y psicosis de tipo esquizofrénico de inicio muy tardío (comienzo posterior a los 60 años)24. Pese al interés de clarificar la nosología de estos cuadros, todavía no existen datos que avalen la utilidad clínica y experimental de esta clasificación.
En cuanto a la evolución de la esquizofrenia tardía, suele tener un curso crónico, pero sin el deterioro característico de un gran número de pacientes jóvenes. Existen estudios que señalan que un porcentaje elevado de casos —hasta el 60% en algunas series25— evoluciona hacia un síndrome demencial, pero es probable que se trate de muestras que incluían un gran número de sujetos en los que los síntomas psicóticos correspondían a formas de comienzo de enfermedades demenciantes, como la enfermedad de Alzheimer. Por el contrario, existen dos trabajos rigurosos que demuestran que la esquizofrenia de inicio temprano no incrementa la presencia de signos histopatológicos de enfermedad de Alzheimer en comparación con grupos de controles sanos26, 27. No existen trabajos similares con esquizofrenia de inicio tardío.
TRASTORNO DELIRANTE
El trastorno delirante comprende a pacientes con ideas delirantes persistentes sin trastornos perceptivos prominentes —i.e. alucinaciones— en ausencia de demencia, esquizofrenia o trastorno del ánimo. Este trastorno es típico de la edad madura avanzada o del comienzo de la vejez; su pico de incidencia se produce en hombres entre los 40-49 años y entre los 60-69 en mujeres28. El trastorno delirante en su forma pura tiene una prevalencia baja (0,05%), aunque la ideación delirante en el anciano puede alcanzar una prevalencia global del 4% en la comunidad29 y del 15% de los sujetos que acuden a una consulta de geriatría30.
En cuanto a la etiología, se ha encontrado una asociación entre el trastorno delirante y determinados trastornos de personalidad (ej. esquizotípico, paranoide). También se ha descrito la asociación entre el trastorno paranoide y la presencia de traumas infantiles y la infertilidad31, 32, 33. Existen datos contradictorios sobre si la pérdida de capacidad auditiva, el sexo femenino, el nivel socioeconómico bajo o la inmigración se asocian o no al trastorno paranoide34. Asimismo, algunos autores han observado una incidencia de esquizofrenia más elevada en familias de pacientes con trastorno delirante35, 36 (tabla VIII).

El cuadro clínico se caracteriza por la presencia de ideas delirantes no extravagantes y bien circunscritas, de manera que el paciente funciona de manera correcta en áreas no contaminadas por las convicciones erróneas. La temática delirante puede ser de tipo hipocondríaco, celotípica, persecutoria, o bien de robo o infidelidad.
En cuanto al pronóstico, existen pocos datos acerca de la evolución del trastorno, pero los escasos estudios existentes muestran un curso crónico y poco favorable37. Ello puede deberse en parte a la resistencia del paciente para solicitar ayuda médica y tratamiento; normalmente cuando lo hace se debe a la intervención más o menos traumática de familiares, vecinos o incluso de la policía, lo que lógicamente es utilizado por el paciente para reafirmarse en sus convicciones delirantes.
TRATAMIENTO
El tratamiento de los pacientes ancianos con trastornos psicóticos requiere una combinación de intervenciones sociales, comportamentales y de modificación del ambiente, a las que hay que unir en un gran número de ocasiones un tratamiento farmacológico. En este sentido, es necesaria una evaluación escrupulosa de las enfermedades somáticas y de los tratamientos concomitantes antes de iniciar una terapia farmacológica (tablas IX y X).


Aunque se han empleado otras sustancias, como buspirona, b-bloqueantes, litio, carbamazepina o valproato, el tratamiento básico de los trastornos psicóticos del anciano son los fármacos neurolépticos o antipsicóticos38, especialmente en el tratamiento de los síntomas positivos. La reciente introducción de nuevas sustancias antipsicóticas los últimos años, hace obligado por otra parte revisar este campo con una especial atención.
En general, hay que señalar que los ancianos precisan menores dosis que pacientes más jóvenes, debido probablemente a cambios farmacocinéticos y farmacodinámicos asociados con la edad. Otra característica general del empleo de fármacos antipsicóticos clásicos en ancianos es la presentación más frecuente de efectos secundarios, especialmente de tipo anticolinérgico y extrapiramidales, sedación y bloqueo a-adrenérgico, así como de discinesia tardía39. Por todo ello, la elección del fármaco y el ajuste de dosis debe ajustarse al máximo a las características de cada paciente, intentando alcanzar la mínima dosis eficaz y durante el período menor de tiempo posible (tabla XII). Su eficacia en los trastornos esquizofrénicos del anciano ha sido contrastada en diversos trabajos, aunque, en general, de forma insuficiente, dada la carencia de estudios específicos40.

Por el contrario, los antipsicóticos atípicos o de segunda generación, tales como clozapina, olanzapina, quetiapina, risperidona y ziprasidona pueden ser mejor tolerados en el anciano. La clozapina, pese a ser el fármaco prototipo dentro del grupo, puede ser mal tolerada en ancianos por su tendencia a producir sedación excesiva e hipotensión ortostática, así como cuadros de delirium. Asimismo, existen datos que apuntan a que el riesgo de agranulocitosis puede ser mayor en ancianos41.
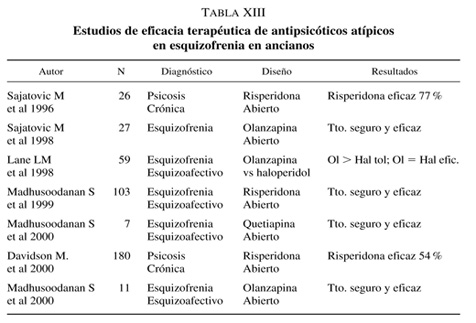
En cuanto a las dos sustancias con mayor experiencia clínica —risperidona y olanzapina— existe una creciente evidencia de su eficacia en pacientes ancianos, al menos similar a la de los antipsicóticos clásicos, y de su mucha mejor tolerancia, tanto en cuanto a la aparición de efectos extrapiramidales como en la afectación al funcionamiento cognitivo, por lo que es de suponer que en los próximos años vayan desbancando progresivamente a los antipsicóticos clásicos en este tipo de población (tabla XIII) 42, 43, 44, 45, 46, 47, 48, 49, 50. En cuanto a dosis empleadas, existen datos de eficacia a partir de 1 mgr de risperidona y 2,5 mgr de olanzapina, calculándose como norma general dosis un tercio inferiores a las necesarias en sujetos jóvenes. Como efectos adversos significativos, hay que señalar que a dosis superiores a 3 mgr. de risperidona aparecen síntomas extrapiramidales, y que a dosis superiores a 5 mgr. de olanzapina pueden aparecer somnolencia y mareo. Olanzapina no produce un deterioro significativo del funcionamiento cognitivo en ancianos, como podría deducirse de su actividad anticolinérgica in vitro51. Hay que destacar, sin embargo, que los datos proceden en su mayoría de estudios abiertos y de extrapolaciones obtenidas a partir de los segmentos de edad superior de los estudios realizados en muestras más jóvenes, por lo que se hace necesario la realización urgente de ensayos clínicos controlados en población anciana (tabla XIV), y, específicamente, en casos de esquizofrenia tardía, ya que la mayoría de los datos se refiere a casos de esquizofrenia de inicio temprano envejecidos.
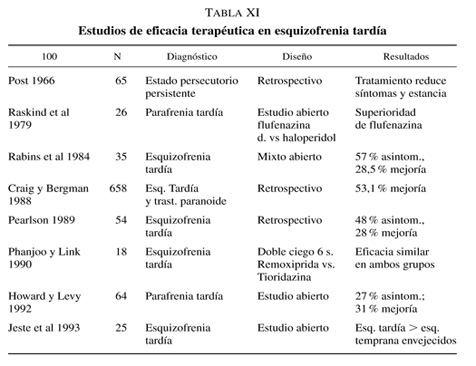

En cuanto a la quetiapina, recientemente introducida en el mercado español, aún se dispone de poca información sobre su utilización en pacientes ancianos. De los estudios publicados hasta el momento52, 53, 54, podemos destacar que las tasas de respuesta son similares a las de otros antipsicóticos, con una dosis media de 100-140 mgr/día, aunque con un rango muy amplio (25-800 mgr/día), y que los efectos adversos más frecuentes son somnolencia, mareo, e hipotensión ortostática, por lo que se aconseja una introducción escalonada. Para este fármaco rezan las mismas consideraciones metodológicas y sobre estudios futuros que para los anteriores.
Por último, por lo que se refiere a ziprasidona, los datos disponibles son aún más escasos55, y se refieren a la similitud de parámetros farmacocinéticos entre sujetos ancianos y jóvenes.
REFERENCIAS BIBLIOGRÁFICAS
1. Jeste DV, Caligiuri MP. Biological research in Geriatric Psychiatry. Biol Psychiat 1991; 30: 855-856.
2. Grossberg GT. Antipsychotics and the elderly: Treatment Strategies. 149th Annual Meeting American Psychiatric Association, Mayo 1996. Nueva York, 1996.
3. Larco JP, Jeste DV. Geriatric Psychosis. Psiquiatr Q 1997; 68: 247-260.
4. Targum SD, Abbott JL. Psychoses in the elderly: A spectrum of disorders. J Clin Psychiatry 1999; 60 (8): 4-10.
5. Thorpe L. The treatment of psychotic disorders in late life. Can J Psychiatry 1997; 42 (1): 19-27.
6. Pearlson G, Rabins P. The late-onset psychoses: possible risk factors. Psychiatr Clin North Am 1988; 11: 15-32.
7. Bland RC, Newman SC, Orn H. Pre-valence of psychiatric disorders in the elderly in Edmonton. Acta Psychiatr Scand 1988; 77 (338): 57-63.
8. Regier DA, Farmer ME, Rae DS, et al. One-month prevalence of mental disorders in the United States and sociodemographic characteristics: the epidemiologic catchment area study. Acta Psychiatr Scand 1993; 88: 35-47.
9. US Department of Health and Human Services. Mental health: a report of the Surgeon General-Chapter 5. Older adults and mental health. Schizophrenia in late life (online). Disponible en: http://www.surgeongeneral.gov/library/mentalhealth/chapter5/sec5.html 1999.
10. Copeland JRM, Dewey ME, Scott A, Gilmore C, Larkin BA, Cleave N, McCracken CFM, McKibbin PE. Schizophrenia and delusional disorder in older age: community prevalence, incidence, comorbidity and outcome. Schizophr Bull 1998; 24 (1): 153-161.
11. Keith SJ, Regier DA, Rae DS. Schizo-phrenic disorders. En: LN Robins, DA Regier (eds) Psychiatric Disorders in America. Nueva York, The Free Press, 1991; 33-52.
12. Babigian HM, Lehman AF. Functional psychoses in later life: epidemiological patterns from the Monroe County Psychiatric Register. En: NE Miller, GD Cohen (eds.) Schizophrenia & Aging. Nueva York, The Guilford Press, 1987; 9-22.
13. Lacro JP, Harris MJ, Jeste DV. Late-life Psychosis. En: E Murphy, G Alexopoulos. Geriatric Psychiatry. Key research topics for clinicians. Chichester, John Wiley & Sons Ltd, 1995; 231-244.
14. Ciompi L. Catamnestic long-term study of the course of life and aging of schizophrenics. Schizophr Bull 1980; 6: 606-618.
15. Davidson M, Harvey PD, Powchik P et al. Severity of symptoms in chronically institutionalized geriatric schizophrenic patients. Am J Psychiatry 1995; 152: 197-207.
16. Evans JD, Negron AE, Palmer BW, Paulsen JS, Heaton, RK, Jeste DV. Cognitive deficits in institutionalized versus community-dwelling elderly schizophrenia patients. J Geriatr Psychiatry Neurol 1999; 12 (1): 11-15.
17. Paterson TL, Klapow JC, Eastham JH, Heaton RK, Evans JD, Koch WL, Jeste DV. Correlates of functional status in older patients with schizophrenia. Psychiatry Res 1998; 80 (1): 41-52.
18. Harvey PD, Parrella M, White L, Mohs RC, Davidson M, Davis KL. Convergence of cognitive and adaptative decline in late-life schizophrenia. Schizophr Res 1999; 35 (1): 77-84.
19. Corey-Bloom J, Jernigan T, Archibald S et al. Quantitative magnetic resonance imaging in late-life schizophrenia. Am J Psychiatry 1995; 152: 447-449.
20. Wynn Owen PA, Castle DJ. Late-onset Schizophrenia: epidemiology, diagnosis, management and outcomes. Drugs & Aging 1999; 15 (2): 81-89.
21. Howard RJ, Graham C, Sham P et al. A controlled study of late-onset non-affective psychosis (late paraphrenia). Br J Psychiatry 1997; 170: 511-514.
22. Prager S, Jeste DV. Sensory impairment in late-life schizophrenia. Schizophr Bull 1993; 19: 755-772.
23. Pearlson GD, Kreger L, Rabins PV et al. A chart review study of late-onset and early-onset schizophrenia. Am J Psychiatry 1989; 146: 1568-1574.
24. Howard R, Rabins P, Seeman MV, Jeste DV, and The International Late-Onset Schizophrenia Group. Late-onset schizophrenia and very-late-onset schizophrenia-like psychosis: an international Consensus. Am J Psychiatry 2000; 157: 172-178.
25. Hymas N, Naguib M, Levy R. Late paraphrenia a follow-up study. Int J Geriatr Psychiatry 1989; 4: 23-29.
26. Purohit DP, Perl DP, Haroutunian V et al. Alzhemer disease and related neurodegenerative diseases in ederly patients with schizophrenia: a post-mortem neuropathologic study of 100 cases. Arch Gen Psychiatry 1998; 55: 205-211.
27. Arnold SE, Trojanowsky JQ, Gur RE et al. Absence of neurodegeneration and neural injury in the cerebral cortex in a sample of elderly patients with schizophrenia. Arch Gen Psychiatry 1998; 55: 205-211.
28. Lacro JP, Jeste DV. Geriatric Psychosis. Psychiatr Q 1997; 68: 247-260.
29. Christenson R, Blazer D. Epidemiology of persecutory ideation in an elderly population in the community. Am J Psychiatry 1984; 141: 1088-1091.
30. Greene JA, Asp J. The geriatric patients: a creative approach. J Tenn Med Assoc 1986; 78: 201-205.
31. Gurian BS, Wexler D, Baker EH. Late-life paranoia: possible association with early trauma and infertility. Int J Geriatr Psychiatry 7: 277-284.
32. Moore NC. Is paranoid illness associated with sensory deficits int he elderly? J Psychosom Res 1981; 25: 69-74.
33. Rockwell E, Krull AJ, Dimsdale J, Jeste DV. Late-onset psychosis with somatic delusions. Psychosomatics 1992; 35: 66-72.
34. Cooper AF, Curry AR. The pathology of deafness in the paranoid and affective psychoses of later life. J Psychosom Res 1976; 20: 97-105.
35. Winokur G. Delusional disorder. Comp Psychiatry 1977; 18: 511-521.
36. Kendler S, David KL. The genetics and biochemistry of paranoid schizophrenia and other paranoid psychosis. Schizophr Bull 1981; 7: 689-709.
37. Jorgenssen P. Classification and outcome in non-schizophrenic, non-affective delusional disorder. Psychopathology 1989; 22: 198-201.
38. Wragg R, Jeste DV. Neuroleptics and alternative treatments: management of behavioral symptoms and psychosis in Alzheimer’s disease and related conditions. Psychiatr Clin North Am 1988; 11 (1): 195-214.
39. Harris MJ, Panton D, Caligiuri MP, Krull AJ, Tran-Jhonson TK, Jeste DV. High incidence of tardive dyskinesia in older outpatients on low doses of neuroleptics. Psychopharmacol Bull 1992; 28: 87-92.
40. Maixner SM, Mellow AM, Tandon R. The efficacy, safety and tolerability of antipsychotics in the elderly. J Clin Psychiatry 1999; 60 (8): 29-41.
41. Sweet RA, Pollock BG. New atypical antipsychotics. Experience and utility in the elderly. Drugs & Aging 1998; 12 (2): 115-127.
42. Sajatovic M, Ramírez LF, Vernon L, Brescan D, Simon M, Jurjus G. Outcome of risperidone therapy in elderly patients with chronic psychosis. Int J Psychiatry Med 26 1996; 3: 309-317.
43. Sajatovic M, Pérez D, Brescan D, Ramirez LF. Olanzapine therapy in elderly patients with schizophrenia. Psychopharmacol Bull 1998; 34 (4): 819-823.
44. Lane LM, Burns PR, Sanger TM, Beasley CM, Tollefson G. Olanzapine in the treatment of elderly patients with schizophrenia and related psychotic disorders. 11th European College of Neuropsychopharmachology Congress, Paris, October 31-November 4, 1998.
45. Madhusoodanan S, Brecher M, Brenner R, Kasckow J, Kunik M, Negron AE, Pomara N. Risperidone in the treatment of elderly patients with psychotic disorders. Am J Geriatr Psychiatry 1999; 7 (2): 132-138.
46. Madhusoodanan S, Suresh P, Brenner R, Pillai R. Experience with the atypical antipsychotics-risperidone and olanzapine in the elderly. Ann Clin Psychiatry 1999; 11 (3): 113-8.
47. Madhusoodanan S, Brenner R, Suresh P, Concepción NM, Florita CD, Menon G, Kaur A, Nuñez G, Reddy H. Efficacy and tolerability of olanzapine in elderly patients with psychotic disorders: a prospective study. Ann Clin Psychiatry 2000; 12 (1): 11-8.
48. Solomons K, Geiger O. Olanzapine use in the elderly: a retrospective analysis. Can J Psychiatry 2000; 45 (2): 151-5.
49. Davidson M, Harvey PD, Vervarcke J, Gagiano CA, De Hooge JD, Bray G, Dose M, Barak Y, Haushofer M. A long-term, multicenter, open-label study of risperidone in elderly patients with psychosis. On behalf of the Risperidone Working Group. Int J Geriatr Psychiatry 2000; 15 (6): 506-14.
50. Reznik I, Paleacu D. Risperidone and cognitive functioning in elderly schizophrenic patients. Am J Geriatr Psychiatry 2000; 8 (2): 177.
51. Wesnes K, Beuzen JN, Taylor N, Wood A. The effects of olanzapina and haloperidol on cognitive function in healthy elderly volunteers. J Psycho-pharmacol 1997; 11 (13): 152-158.
52. McManus DQ, Arvanitis LA, Kowalcyk BB. Quetiapine, a novel antipsychotic: experience in elderly patients with psychotic disorders. Seroquel Trial 48 Study Group. J Clin Psychiatry 1999; 60 (5): 292-298.
53. Madhusoodanan S, Brenner R, Alcantra AJ. Clinical experience with quetiapine in elderly patients with psychotic disorders. Geriatr Psychiatry Neurol 2000; 13 (1): 28-32.
54. Tariot PN, Salzman C, Yeung PP, Pultz J, Rak IW. Long-Term use of quetiapine in elderly patients with psychotic disorders. Clin Ther 2000; 22 (9): 1068-84.
55. Wilner KD, Tensfeldt TG, Baris B, Smolarek
TA, Turncliff RZ, Colburn WA, Hansen RA. Single- and multiple-dose pharmacokinetics
of ziprasidone in healthy young and elderly volunteers. Br J Clin Pharmacol
2000; 49 (1): 15S-20S.