Informaciones Psiquiátricas - Primer y segundo trimestres 2009. Número 195-196
Trastornos afectivos y síntomas psicóticos en el anciano
Mikel Urretavizcaya Sarachaga
Servicio de Psiquiatría. Hospital Universitario de Bellvitge. L’Hospitalet de Llobregat. Barcelona.
Luisa Benlloch Ortiz
Servicio de Psiquiatría. Consorci Sanitari de Terrassa. Terrassa. Barcelona.
Recepción: 24-02-09 / Aceptación: 27-03-09
INTRODUCCIÓN
Los fenómenos psicóticos, entendidos en un sentido amplio, son trastornos relativamente frecuentes en la población geriátrica. De un lado, la mayor longevidad general de la población está suponiendo que cada vez existan más personas ancianas que padezcan una esquizofrenia, una depresión psicótica o episodios de manía psicótica desde su juventud. El incremento igualmente en la prevalencia de la demencia —que es la segunda enfermedad generadora de psicosis, tras la esquizofrenia— eleva también de manera sustancial la cifra de pacientes delirantes de edad avanzada. No menos importante es el fenómeno de la aparición de psicosis genuinas por primera vez en la vejez, del que se ha demostrado un aumento en la incidencia y prevalencia a partir de los cincuenta años. En este artículo se abordarán las psicosis afectivas en el anciano; se hará referencia en este punto a las depresiones psicóticas y a los cuadros maníacos.
PSICOSIS Y DEPRESIÓN
El término depresión psicótica se reserva en la actualidad a las depresiones que cursan con delirios, alucinaciones o estupor depresivo. En las muestras clínicas de pacientes depresivos los delirios son más comunes que las alucinaciones y éstas, cuando están presentes, se acompañan de ideas delirantes. El debate acerca de la clasificación de las depresiones psicóticas continúa abierto en la actualidad. Mientras que algunos autores consideran que la depresión psicótica debe ser considerada como una forma severa de depresión, otros concluyen que existen evidencias suficientes para aceptar la depresión psicótica del anciano como una entidad diferencial.
Parker y cols. (2003) han adaptado también su modelo de clasificación de las depresiones a las depresiones en el anciano. Tras realizar un análisis con 123 pacientes depresivos ancianos referidos a su unidad para tratamiento considera que se puede mantener la clasificación para las depresiones también en pacientes ancianos, en las que distingue una depresión una depresión psicótica, una melancólica y otra no melancólica.
Clínica
La depresión psicótica se acompaña de alteraciones importantes de la psicomotricidad (inhibición y agitación) y, con frecuencia, el diagnóstico puede realizarse por inspección. Al igual que otros autores consideramos que la extrema inhibición puede coexistir con ideas delirantes im-posibles de explorar por la gravedad de la afectación psicomotora (Agüera y cols., 2005).
Algunos trabajos señalan que los pacientes ancianos con depresión presentan con mayor frecuencia síntomas psicóticos. Al igual que ocurre en la depresión no psicótica existe una mayor prevalencia de depresiones psicóticas en la mujer, pero la proporción respecto a varones es menor que en la depresión no psicótica. También es más frecuente en pacientes no casados, especialmente en varones. El contenido delirante tiende a ser hipocondríaco (con el convencimiento de tener una enfermedad incurable, muchas veces del aparato digestivo) en los varones y persecutorio en la mujeres. Si predomina el contenido de culpa, ésta suele ser secundaria a una situación ocurrida en la biografía del individuo y que estaba olvidada o superada (por ejemplo, una infidelidad o un pequeño robo sin consecuencias en la juventud).
En ancianos se ha descrito síndromes clásicos como el síndrome de Cotard y la melancolía involutiva. El síndrome de Cotard se asocia a depresiones y supone la presencia de delirios de negación o nihilistas respecto al propio cuerpo, parte del mismo (por ejemplo no tener intestinos) o la propia existencia (tener la convicción de estar muerto). La melancolía involutiva presenta una edad de inicio por encima de los 50 años, cursa con ansiedad, aumento de la actividad psicomo-tora, ideación de culpa, ideas delirantes (hipocondríaca, nihilista, de ruina y calamidad inminente) y elementos paranoides. Se han descrito evoluciones hacia la cronificación.
Globalmente podemos considerar que las similitudes entre la depresión de los ancianos y los no ancianos son mayores que las diferencias.
Etiopatogenia
La mayoría de los trabajos realizados en la etiopatogenia de la depresión psicótica compara muestras de pacientes de todas las edades con depresión psicótica y no psicótica. Hasta el momento no se han realizado trabajos específicos en pacientes de edad avanzada, aunque la mayoría de las muestras incluyen pacientes ancianos. Además, muchos de los trabajos que identifican factores etiológicos independientes para la depresión psicótica y la no psicótica no han sido replicados.
Los pacientes con depresión psicótica poseen una incidencia más elevada de depresión, incluso de depresión psicótica, entre sus familiares de primer grado que los familiares de los pacientes con depresión sin síntomas psicóticos (Leckman y cols., 1984).
Hay evidencias de disfunción del eje hipotálamo-adrenal en sujetos con depresión psicótica. En un metanálisis de 12 estudios, que incluye más de 1.000 pacientes encuentra que la respuesta no supresora al test de la dexametasona se asocia más a la existencia de síntomas psicóticos que de síntomas melancólicos (Nelson y cols., 1997). La activación del sistema dopaminérgico también puede caracterizar a los pacientes con depresión psicótica.
Algunos trabajos han demostrado alteraciones en pruebas de neuroimagen en los pacientes con depresión psicótica. Se ha descrito una disminución del volumen de córtex prefrontal en pacientes ancianos con depresión psicótica respecto a pacientes con depresión no psicótica. Por otro lado, a pesar del interés creciente de las lesiones vasculares en la etiopatogénesis de la depresión del anciano y del desarrollo del concepto de depresión vascular, no disponemos de datos que confirmen la posible implicación etiopatológica en la depresión psicótica y algunos trabajos no encuentran diferencias en la severidad de las lesiones hiperintensas detectadas por RM entre los pacientes con depresión psicótica y no psicótica.
En el momento actual, no tenemos datos suficientes que apoyen la idea de algunos autores de considerar la depresión psicótica del anciano como una entidad separada. Los datos existentes pueden ser explicados desde la perspectiva de considerar la depresión psicótica como un grado severo de depresión. Los escasos estudios en depresiones psicóticas del anciano, no permiten extraer conclusiones separadas para este grupo de edad, aunque como hemos referido la mayoría de los trabajos incluyen en sus muestras en mayor o menor grado, pacientes ancianos.
Epidemiología
Un estudio europeo (Ohayon y cols., 2002) que incluye a 18.980 sujetos mayores de 15 años entrevistados por teléfono, detecta una prevalencia de depresión psicótica del 0,4 %. La edad no incrementaba el riesgo de depresión psicótica (0,3 % para mayores de 65 años), aunque la prevalencia de depresión no psicótica entre los pacientes ancianos era significativamente menor (1,3 % respecto al 2,4 % en adultos).
Existen pocos trabajos que aporten datos específicos acerca de las cifras de depresión psicótica entre la población anciana. Los trabajos desarrollados en diversos centros europeos arrojan cifras de prevalencia muy dispares en los distintos centros participantes en los estudios: un 1,9 % en Amsterdam hasta un 10 % en Munich, con unas proporciones respecto a casos de depresión detectados también variables: del 7 % en Dublín a un 45 % en Munich.
Los estudios en poblaciones de ancianos referidas para tratamiento también arrojan cifras muy dispares, influidas probablemente por las características de los centros, los diferentes costes de tratamiento y el acceso a los ingresos. Las ratios de depresión psicótica varían desde un 24 % hasta un 45 % dependiendo de los distintos centros analizados.
Tratamiento
En la actualidad es ampliamente aceptado que la TEC y la combinación de antidepresivos y antipsicóticos son los tratamientos con una eficacia mejor documentada.
Las tasas de respuestas del tratamiento de combinación antidepresivo y antipsicótico se sitúan entre el 60 y el 75 %. Las revisiones de los expertos recomiendan el tratamiento combinado como de primera línea y es el tratamiento de elección de la Guía en vigor de la American Psychiatric Association (2000). Sin embargo, existen pocos trabajos comparativos con un diseño prospectivo, y el metanálisis de Parker y cols., (1992) no detectó diferencias estadísticamente significativas entre el tratamiento combinado y el antidepresivo en monoterapia.
Finalmente, no hay dudas de que la TEC es un tratamiento eficaz de los pacientes con depresión psicótica con unas ratios de respuesta entre el 70 y el 90 %. El estudio reciente del National Institute of Mental Health revela tasas de remisión del 95 %, y el metanálisis de Parker y cols., (1992) detecta una tendencia de la TEC a ser superior al tratamiento combinado antidepresivo más antipsicótico.
En líneas generales las guías actuales (APA 2000, Contreras y cols., 2005) re-comiendan el tratamiento farmacológico combinado como primera opción y la TEC en caso de falta de respuesta, alto riesgo suicida o importante inhibición psicomotriz. La elección del tratamiento farmacológico como primera elección en la depresión psicótica plantea sin embargo, dudas para algunos autores. En la actualidad se lleva a cabo un estudio norteamericano que incluye a más de 300 pacientes con depresión psicótica con diferentes ramas de tratamiento y que posiblemente ayudará a resolver las dudas pendientes.
En cuanto a la población anciana afecta de depresión psicótica los estudios específicos son muy escasos, ya que la mayoría de los trabajos excluye a los pacientes mayores de 65 años o afectos de enfermedades somáticas. Sin embargo, algunos trabajos recientes plantean la posibilidad de respuestas diferenciales en este grupo de población respecto a los pacientes jóvenes (Mulsant y cols., 2001, Flint y cols., 1998). El trabajo de Mulsant y cols., (2001) no encuentra que la combinación de perfenazina a la nortriptilina mejore la respuesta respecto al antidepresivo en monoterapia en los pacientes ancianos con depresión psicótica. El estudio abierto de Flint y cols., (1998) objetiva una respuesta menor a la combinación antidepresivo 1 anti-psicótico (25 %) frente a la TEC (88 %) y pone de manifiesto la necesidad de realizar ensayos clínicos controlados para comparar la eficacia de estas dos estrategias terapéuticas en la población anciana. Algunas guías clínicas recomiendan la TEC como tratamiento de elección en el caso de las depresiones psicóticas en pacientes ancianos (Contreras y cols., 2005, Baldwin y cols., 2002).
Si persisten dudas acerca del tratamiento farmacológico agudo del episodio depresivo psicótico en pacientes ancianos, en el tratamiento de mantenimiento los datos son mucho más débiles. Los datos que podemos inferir de los estudios de seguimiento de pacientes ancianos con depresión mayor indican que deben seguir tratamiento al menos seis meses y algunos proponen que el tratamiento ha de ser de por vida. En la actualidad no disponemos de indicaciones claras acerca de las dosis, del mantenimiento del antipsicótico combinado con el antidepresivo o de las pautas de la TEC de mantenimiento tras la recuperación de un episodio depresivo delirante.
Pronóstico
La presencia de sintomatología psicótica en las depresiones del anciano parece empeorar el pronóstico a corto y a largo plazo de forma similar que en las depresiones del no anciano.
Se ha descrito un intervalo libre de síntomas menor tras un episodio en los pacientes con síntomas psicóticos. Los datos más recientes de estudios a largo plazo parecen corroborar el peor pronóstico de las depresiones psicóticas.
Los pacientes ancianos con un episodio índice psicótico al compararse con los no psicóticos reingresan con mayor frecuencia (hasta más del doble en seguimientos de 3 a 5 años), presentan un riesgo superior a cometer suicidio (hasta cinco veces más riesgo que los pacientes sin síntomas psicóticos) y un riesgo de mortalidad mayor (40 % en 15 años de seguimiento respecto al 20 % en pacientes sin síntomas psicóticos).
PSICOSIS Y MANÍA
Las condiciones clínicas que pueden encontrarse en los pacientes de edad avanzada son muy heterogéneas. Dentro de este concepto entran tanto los pacientes bipolares de inicio precoz que han envejecido, como los pacientes con trastorno bipolar de inicio tardío como las denominadas manías secundarias. Como veremos estos dos últimos conceptos se pueden solapar. En la tabla I se resumen los factores, que se irán comentando en el texto, que pueden influir en la bipolaridad en pacientes de edad avanzada.

Clínica
Mientras algunos trabajos destacan que las características clínicas de las manías en los pacientes de edad avanzada son iguales a las de los pacientes de mediana edad, salvo por mayor afectación cognitiva y por una menor gravedad clínica; otros han descrito una menor frecuencia de euforia frente a una mayor proporción de disforia y irritabilidad, más actitudes agresivas, mayor confusión y síntomas paranoides. En algunos pacientes la presentación clínica puede parecer una demencia.
Prevalencia, presentación y pronóstico
Se observan tendencias opuestas en lo publicado en cuanto a edad y a bipolaridad según la muestra sea hospitalaria u extrahospitalaria. Las tasas de manía en las unidades de hospitalización de psicogeriatría son elevadas: del 4 al 12 % de los pacientes ingresados (Yassa y cols., 1988). El estudio de la Epidemilogic Catchment Area (Weissman y cols., 1991) arroja unas cifras de prevalencia en la comunidad del 0,1 % (muy inferiores al 1,4 % de los adultos jóvenes). Algunos autores sugieren, para explicar esta diferencia de prevalencia en la comunidad entre adultos y ancianos, la influencia de una tasa de mortalidad relativamente alta, el suicidio durante el curso prolongado de la enfermedad así como el fenómeno de agotamiento a largo plazo. Hay que tener en cuenta que dado el inicio temprano de la enfermedad, los estudios prospectivos son muy complicados y costosos y la dependencia de datos retrospectivos puede inducir a errores de apreciación.
Mientras la mayoría de enfermos bipolares comienzan su enfermedad en la juventud, hasta un 10 % de los pacientes inician el trastorno más allá de los 50 años (Yassa y cols., 1988). Aunque no hay un consenso estricto la mayoría de estudios utilizan los 65 años para determinar edad avanzada y el punto de inicio tardío para el trastorno bipolar se encontraría a los 50 años. En un trabajo reciente de 6.000 pacientes atendidos en servicios de salud mental con diagnóstico de trastorno bipolar la tasa de trastorno bipolar de inicio tardío aumentaba de 1 % en 1980 al 11 % en 1998 (Almeida y cols., 2002).
Los pacientes con trastorno bipolar de inicio tardío presentan más síntomas psicóticos al ingreso y más factores de riesgo cardiovascular. Aunque la mayoría de los autores han descrito un menor tasa de antecedentes familiares en los bipolares de inicio tardío respecto a los de inicio precoz, las tasas muestran una variación del 24 al 88 % para la presencia de un antecedente familiar positivo. Incluso en pacientes con trastornos neurológicos comórbidos se han descrito hasta un 30 % de antecedentes familiares positivos.
Los trastornos bipolares de inicio tardío se asocian con factores de riesgo cardiovasculares (incluyen tabaco, hipertensión, diabetes, enfermedad coronaria y fibrilación auricular) (Cassidy y cols., 2002).
No disponemos de muchos trabajos específicos de evolución en los trastornos bipolares de edad avanzada. Los estudios iniciales sugieren mayores tasas de mortalidad y resistencia al tratamiento.
El 50 % de los ancianos comienzan la enfermedad con un episodio depresivo y puede existir un período de latencia largo —15 años de media— para un primer episodio maníaco tras un episodio depresivo (Shulman y cols., 1992). Hasta un 12 % de los pacientes ancianos bipolares presentan manías unipolares en un seguimiento mínimo de 10 años.
Alrededor de la mitad de los pacientes ancianos padecen al menos tres episodios depresivos antes de que se produzca el viraje a bipolar. Esta conversión aparente a un diagnóstico de bipolar después de años de enfermedad unipolar pone de manifiesto la importancia de los cambios orgánicos cerebrales y de los trastornos comórbidos neurológicos para la manía en el anciano.
Los estudios de seguimiento encuentran unas tasas de mortalidad elevadas (1/3 de los pacientes a los seis años), así como de evolución hacia deterioro cognoscitivo (en otro tercio de la muestra) (Dhingra y cols., 1991). El pronóstico también parece peor comparado con la enfermedad afectiva unipolar: la mitad de la muestra de pacientes maníacos ancianos había fallecido durante el seguimiento medio de seis años a diferencia de la quinta parte de pacientes ancianos depresivos emparejados según edad y sexo (Shulman y cols., 1992).
Manía secundaria
La manía secundaria es el cuadro maníaco relacionado causalmente a trastornos neurológicos o médicos y comprende un grupo heterogéneo de etiologías que incluyen los infartos, traumatismos, tumores y epilepsia. En neurología el término equivalente utilizado ha sido el de «síndrome de desinhibición» y es superponible en características clínicas y sustrato neurológico al de los descritos por los psiquiatras.
Las estructuras del sistema nervioso central más frecuentemente implicadas se encuentran en el hemisferio derecho e incluyen: ganglios basales, núcleos talámicos, córtex orbitofrontal, córtex basal temporal (Shulman y cols., 1997). Las lesiones en temporal basal derecho, orbito frontal, tálamo y núcleo caudado incluyen al 70 % de los pacientes con manía secundaria.
El trastorno bipolar en el anciano se encuentra asociado con frecuencia (17-43 %) a un trastorno orgánico cerebral demostrable. En una cohorte retrospectiva el 72 % de los pacientes con manía de inicio tardío tenía enfermedades neurológicas y el 42,9 % presentaban síntomas psicóticos (Tohen y cols., 1994). Los estudios específicos de manía en la edad avanzada se asocian con una frecuencia mayor a trastornos neurológicos (36 %) comparada con los casos de depresión (8 %) emparejados por edad y sexo (Shulman y cols., 1997).
Puede existir un solapamiento entre el trastorno bipolar de inicio tardío y la manía secundaria. Los accidentes vasculares silentes se asocian en un 50 % a las manías de inicio tardío. En los pacientes ma-níacos ancianos, el envejecimiento se asocia con hiperintensidades más pronunciadas en la resonancia magnética, especialmente en los lóbulos frontales. La alta prevalencia de enfermedad cerebrovascular asociada con manía ha llevado a algunos autores a proponer el subtipo vascular de manía de manera similar al subtipo de depresión vascular (Steffens y cols, 1998). Se define como un síndrome maníaco en el contex-to de una enfermedad cerebrovascular, basados en datos clínicos o de neuroimágenes y con los de deterioro neuropsico-lógico. Las pruebas clínicas incluyen un infarto, ataques isquémicos transitorios o signos focales, y la radiológica hiperintensidades o infartos silentes. El deterioro cognitivo más frecuente es el de la función ejecutiva o la memoria. Entre los datos que apoyan este tipo de manía se incluyen el inicio tardío, el inicio a continuación de un AVC, inexistencia de antecedentes familiares y deterioro de las actividades independientes de la vida diaria.
Se ha encontrado una disfunción cognitiva constante en la mayoría de estudios en manía en la edad avanzada, que puede ser reflejo de la co morbilidad con la enfermedad vascular cerebral. Sin embargo, ninguno de los estudios realizados hasta la fecha que han continuado el curso de la manía en la vejez encontró que la evolución a demencia fuera más frecuente que la de los controles emparejados por edad.
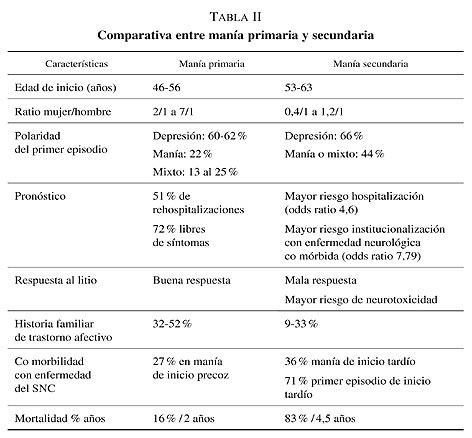
Las características clínicas de la manía secundaria se diferencian en algunos aspectos con la manía primaria del anciano (ver tabla II). El curso de la manía secundaria presenta mayor morbilidad, mortalidad y resistencia al tratamiento comparado con la manía primaria (Van Gerpen y cols., 1999).
Tratamiento
El litio continúa siendo el estabilizador del humor utilizado con mayor frecuencia en el tratamiento de la manía en los pacientes de edad avanzada. No disponemos, sin embargo de ensayos clínicos aleatorizados en ancianos ni en el tratamiento agudo ni en la profilaxis de episodios y las evidencias proceden de estudios naturalísticos, retrospectivo o de series de casos (Sajatovich, 2002). Entre el 30 y el 70 % de los pacientes se benefician del tratamiento de la manía aguda, pero las cifras en los estudios de mantenimiento son más inconsistentes debido a que se utilizan con frecuencia tratamientos coadyudantes. Todavía no está claro si los pacientes ancianos se pueden beneficiar con dosis y niveles más bajos en sangre que los adultos jóvenes. Mientras algunos autores parecen apoyar niveles en sangre de 0,5 mmol/L, otros se inclinan a pensar que necesitan el mismo rango de dosis que los adultos de edad media o recomendar niveles altos que se asocian con una mejor evolución. Lo que sí parece más claramente establecido es que los pacientes ancianos con enfermedades neurológicas pueden desarrollar toxicidad al litio con las dosis habituales estándar. Sin embargo, datos en clínicas especializa-das indican que puede utilizarse de manera segura. Dado que la eliminación es renal en exclusiva se deben reducir las dosis en casos de disminución de la aclaración de creatinina, enfermedad cardíaca y tratamiento con diuréticos.
La utilización de ácido valpróico ha aumentado en los últimos años, a pesar de que no existen estudios controlados acerca de su eficacia en el tratamiento de la manía aguda y la información proviene de casos y series de casos. Entre el 60 y 90 % de los pacientes se benefician del tratamiento agudo según los diferentes estudios. No hay estudios de mantenimiento en ancianos. El valproato es bien tolerado y bastante seguro. Las dosis utilizadas son entre 250 y 2.250 para alcanzar niveles de 25 a 120 mg/ml.
Un estudio prospectivo en pacientes ancianos tratados por manía con litio o valproico encuentra que el 66 % de ellos presentaban síntomas psicóticos y aproximadamente el 60 % era tratado con un antispicótico añadido al eutimizante (Chen y cols., 1999). El uso de los antipsicóticos atípicos en la manía está basado en series de casos o estudios abiertos. Entre el 67 y el 86 % de los pacientes presentaban síntomas psicóticos al inicio del estudio y el tratamiento fue un eutimizante con un antispicótico atípico (olanzapina, clozapina y quetiapina) con buena tolerabilidad.
La lamotrigina ha obtenido algunos resultados favorables en series de casos o estudios abiertos; pero se requieren más estudios para establecer su seguridad y eficacia en la edad avanzada.
CONCLUSIONES
La presencia de síntomas psicóticos en los trastornos afectivos del anciano conlleva consideraciones epidemiológicas, nosológicas, etiopatogénicas, clínicas, pronósticas y terapéuticas. Consideraciones epidemiológicas en cuanto a la mayor frecuencia de estos síntomas en los trastornos afectivos del paciente anciano. Consideraciones nosológicas, más determinantes en la depresión que en la manía, al plantear la existencia o no de la depresión psicótica como subtipo depresivo diferencial. Consideraciones etiopatogénicas que pasan por la influencia en la génesis del síntoma psicótico de los cambios involutivos asociados a la edad y a la presencia de lesiones cerebrales de predominio vascular concomitantes.
En un contexto clínico, en los trastornos afectivos con síntomas psicóticos se manifiestan con más frecuencia cuadros confusionales y la instauración solapada y progresiva de un deterioro cognoscitivo concomitante. La mayor morbilidad y mortalidad en estos pacientes orienta a un peor pronóstico de las manías secundarias, las manías primarias y de la depresión psicótica en el anciano.
Para finalizar, entre las consideraciones terapéuticas, se puede destacar la mayor resistencia de estos trastornos al tratamiento así como una cierta especificidad de la combinación de antidepresivos con antipsicóticos y la importancia de la terapia electroconvulsiva.
BIBLIOGRAFÍA
Aguera L, Urretavizcaya M, Martín M. Trastornos mentales en el anciano (II). J Vallejo y C Leal (edit). Tratado de Psiquiatría Vol II. Barcelona. Ars Médica 2005. p 1689-1706.
Almeida OP, Fenner S. Bipolar disorder: similarities and differences between patients with illnes onset before and after 65 years of age. Int Psycogeriatrics 2002; 14: 311-22.
American Psychiatric Association. Practice guideline for the treatment of major depressive disorder (revision). Am J Psychiatry 2000; suppl 157: (suppl 4).
Baldwin RC, Chiu E, Katona C, Graham N. Guidelines on depression in older people. Martin Dunitz. London. 2002.
Cassidy F, Carroll BJ. Vasculars risk factors in late onset mania. Psychol Med 2002; 32: 359-362.
Chen ST, Altshuler LL, Melnyk KA y cols. Efficacy of lithium vs valproate in the treatment of mania in the elderly: a retrospective study. J Clin Psychiatry 1999; 60: 181-6.
Contreras F, Vallejo J, Menchón JM, Urretavizcaya M. Algoritmo terapéutico. Contreras F, Vallejo J, Menchón JM, Urretavizcaya M (edit). Depresión psicótica. Guía terapeútica y metodológica. Barcelona. Aula Médica 2005 p. 83-89.
Dhingra U y Rabins PV. Mania in the elderly: a five-to-seven year follow-up. Journal of the American Geriatrics Society 1991; 39: 582-3.
Flint AJ, Rifat SL. The treatment of psychotic depression in later life: a comparison of pharmacotherapy and ECT. Int J Geriat Psychiatry 1998; 13: 23-28.
Leckman JF, Mulsant BH, Prusoff BA y cols. Subtipes of depression: family study perspectiva, Arch Gen Psychiatry 1984; 41: 833-8.
Mulsant BH, Sweet BA, Rosen J, Pollack BG, Zubenko GS, Flynn T, y cols. A randonized double-blind comparison of nortriptyline plus perphenazine vs nortriptyline plus placebo in the treatment of psychotic depression in late life. J Clin Psychiatry 2001; 62: 597-604.
Nelson JC, Davis JM. DST studies in psychotic depression: a meta-analysis. Am J Psychiatry. 1997; 154: 1497-503.
Ohayon MM, Schatzberg AF. Prevalence of depressive episodes with psychotics features in the general population. Am J Psychiatry. 2002; 159: 1855-61.
Parker G, Roy K, Hadzi-Pavlovic D, Pedic F. Psychotic (delusional) depression: a meta-analysis of physical treatments. J Affect Disord 1992; 24: 17-24.
Parker G, Snowdon J, Parker K. Modelling late life depression. Int J Geriatr Psychiatry 2003; 18: 1102-9.
Sajatovich M. Treatment of bipolar disorder in older adults. Int J Geriatr Psychiatry 2002; 17: 865-73.
Shulman KI, Tohen M, Satlin A y cols. Mania compared with unipolar depression in old age. Am J Psychiatry 1992; 142: 341-5.
Shulman KI. Disinhibition syndromes, secondary mania and bipolar disorder in old age. J Affect Disorders 1997; 46: 175-82.
Steffens DC y Krishnan KRR. Structural neuroimaging and mood disorders: recent findings, implications for classification and future directions. Biol Psychiatry 1998; 43: 705-12.
Tohen M, Shulman KI, Satlin A. First episode mania in late life. Am J Psychiatry. 1994: 151: 130-2.
Van Gerpen MW, Johnson JE, Winstead DK. Mania in the geriatric patient population: a review of the literature. Am J of Geriatric Psychiatry. 1999; 7: 188-202.
Weissman M, Bruce ML, Peak PJ y cols. Affective disorders. En: Psychiatrics Disorders in America: The Epidemiologic Catchement Area Study. Robins NL y Regier DA (edit). Free Press. New York 1991. p. 53.
Yassa R, Nair V, Nastase C y cols. Prevalence of bipolar disorder in a psychogeriatric population. J Affect Disorders. 1988; 14: 197-201.